In occasione della ricorrenza del trentennale dell’approvazione della Legge 180 ha avuto luogo, presso il Teatro della Gioventù di Genova, la Conferenza Regionale sulla Salute Mentale.
Introduce la conferenza il Dott. Sergio Schiaffino, responsabile del "Servizio salute mentale e dipendenze" della Regione Liguria, il quale illustra il percorso della conferenza, che rientra nell’ambito di una serie di conferenze regionali propedeutiche a quella nazionale, e presenta i 5 gruppi di lavoro attivati dalla Regione:
Salute mentale dell’infanzia e dell’adolescenza (Coordinatore: Dott. Antonio Ferro)
Residenzialità psichiatrica (Coordinatore: Dott. Vittorio Valenti)
Reti sociali ed auto-aiuto (Coordinatore: Dott. Marcello Macario)
Dipendenze e salute mentale (Coordinatore: Dott. Vico Ricci)
Salute mentale e dipendenze in ambito penitenziario (Coordinatore: Dott. Paolo Peloso)
Il Dott. Claudio Montaldo, Assessore alla Salute, porta i saluti della Regione.
Non si tratta di un anniversario trentennale unicamente celebrativo, ma vi è la necessità di riportare attenzione alle problematiche della salute mentale e di investire risorse, con la consapevolezza dello stato di difficoltà che ha riguardato il personale della sanità nella nostra Regione, in modo particolare nel 2007, anno in cui però si è giunti ad una svolta: infatti i sacrifici compiuti sono stati importanti e utili a rimettere il sistema sanitario ligure in condizioni solide dal punto di vista economico consentendo, a partire da quest’anno, di guardare a un miglioramento, a una qualificazione e a una maggiore attenzione alla qualità dei servizi. All’interno di questo sforzo di qualificazione dei servizi è importante occuparsi di tutto ciò che oggi si propone in tema di salute mentale, considerando che oltre alle problematiche "storiche", molte altre si affacciano in modo dirompente e richiedono un adeguamento.
Il Dott. Enrico Bartolini (Presidente dell’Ordine dei Medici di Genova) porta i saluti dell’Ordine e ricorda che si tratta di una conferenza fondamentale perché vede riunite non soltanto figure della professione medica, ma anche figure appartenenti ad altri ordini e ad altri collegi. La salute mentale è rappresentata da un insieme di persone che lavorano in team, perché solo insieme possono fornire un servizio di qualità e di eccellenza.
I Servizi Psichiatrici della Liguria: osservazioni sui dati di funzionamento — Dott. Panfilo Ciancaglini, Dott. Giacinto Buscaglia
I relatori presentano una cornice introduttiva basata sui dati di funzionamento dei servizi psichiatrici in Liguria. Tali dati riguardano tutti i dipartimenti di Psichiatria della Liguria, e sono stati raccolti grazie all’operato di un gruppo di lavoro regionale che ha elaborato il debito informativo dei dipartimenti di salute mentale e delle strutture psichiatriche accreditate.
I dati sono numeri, ma i numeri acquistano un significato se si trasformano in informazioni che vengono elaborate e interpretate al fine di generare un’azione e quindi un cambiamento.
In campo epidemiologico è importante mantenere un approccio etico: un uso improprio della tecnologia può portare ad una inaccettabile spersonalizzazione del rapporto medico-paziente. La medicina che ragiona in termini puramente statistici è una medicina disumanizzata, che si allontana dai bisogni della persona che si rivolge ai nostri servizi.
Un sistema informativo dei servizi di salute mentale è un sistema per raccogliere, analizzare, disseminare e utilizzare informazioni sui servizi di salute mentale e sui bisogni di salute mentale della popolazione servita. È un sistema strutturato non solo per raccogliere dati, ma soprattutto per permettere scelte e azioni migliorative. Quando mancano queste informazioni sorge una difficoltà a pianificare in modo razionale i sistemi e i servizi di salute mentale, un’assenza di responsabilità e il rischio di sviluppare delle soluzioni prima di conoscere i problemi. Le funzioni di un sistema informativo sono le funzioni di esercizio, le funzioni di governo, l’attività di ricerca epidemiologica — che senza un sistema informativo è impossibile — la valorizzazione delle prestazioni, la valutazione e il miglioramento della qualità delle cure e la continuità informativa.
Diverse sono state le criticità rilevate. Molti medici operatori dei servizi liguri si sono formati e lavorano in contesti differenti, talora ostili alla cultura della valutazione e all’ottica di sanità pubblica: questo è un primo ostacolo per la produzione di dati significativi. Esiste un sistema di riconoscimento fondato sulle persone e non sul funzionamento dei servizi di cui hanno la responsabilità. I direttori dei dipartimenti di unità operativa utilizzano raramente i dati di funzionamento e i dati epidemiologici per la programmazione. Inoltre non esiste un sistema informativo nazionale, e questo è un problema più ampio di quello ligure: solo dal 2006 esiste una reportistica regionale. Infine, la filiera delle responsabilità nella raccolta dei dati appare confusa.
I dati presentati si riferiscono all’anno 2007.
Tabella 1.
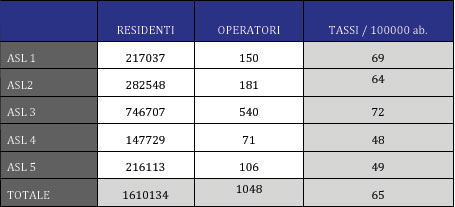
In Tabella 1 è rappresentata la popolazione ligure suddivisa tra le cinque aziende, il numero degli operatori dei dipartimenti di salute mentale e i tassi rispetto alla popolazione. Le Aziende 4 e 5 non gestiscono direttamente le strutture residenziali o comunque ne gestiscono un numero molto limitato rispetto alle altre Aziende: questo fatto si ripercuote sul numero di operatori di questi dipartimenti, che comunque appaiono meno numerosi nei dipartimenti del levante della regione.
Per quanto riguarda l’area ospedaliera, prendendo in considerazione i tassi per 100000 abitanti di pazienti dimessi con diagnosi di disturbo psichico da tutti i reparti, quindi non soltanto dai reparti di psichiatria si osserva che nel 2004 la Liguria aveva un’eccedenza importante rispetto alla media nazionale, pari a 562 dimissioni per 100000 abitanti all’anno. In Friuli si registrava il dato minore, nella provincia autonoma di Bolzano quello maggiore. Questi dati danno un’idea di differenze assai rilevanti, che probabilmente affondano le loro radici in un modo diverso di fare diagnosi e in diversi modelli organizzativi della sanità.
Il tasso di dimissione, che in Liguria era pari a 838 nel 2004, si è ridotto progressivamente, arrivando a 706 nel 2007. I trend delle singole Aziende appaiono differenziati gli uni dagli altri. La ASL5 (La Spezia) si differenzia nettamente per quanto riguarda i tassi di ricovero, che in tutta l’analisi condotta sono risultati molto più bassi rispetto alle medie regionali.
Analizzando l’offerta di posti letto di psichiatria sempre in termini di tassi su 100000 abitanti, si osserva che esiste un’offerta abbastanza diversa nelle 5 aziende, con un massimo a Imperia e un minimo a La Spezia.
Dei 38 letti di Savona, 10 appartengono a un reparto dedicato ai disturbi del comportamento alimentare. A Genova 42 posti letto fanno parte della Clinica Universitaria.
Tabella 2. TASSI DI DIMISSIONE DA REPARTI DI PSICHIATRIA PER 100000 ABITANTI IN LIGURIA (ANNO 2007)
| ASL 1 ASL 2 ASL 3 ASL 4 ASL 5 | 609 472 488 574 297 |
I tassi di dimissione da reparti di psichiatria per 100000 abitanti in Liguria relativi all’anno 2007 (Tabella 2) sono stati ricostruiti mettendo insieme i dati presenti sulle SDO (Schede di Dimissione Ospedaliera) regionali con alcune indicazioni del debito. Anche qui emerge la differenza della ASL di La Spezia; gli altri tassi presentano oscillazioni abbastanza importanti, ma non drammatiche come quella della ASL5.
Mettendo a confronto, per quanto riguarda i pazienti che escono dall’ospedale con una diagnosi principale di tipo psichiatrico, i tassi di quelli che vengono dimessi da reparti di psichiatria con i tassi di quelli che vengono dimessi da reparti non psichiatrici, si osservano differenze assai considerevoli: in alcune aziende sembrerebbe prevalere una politica che tende a portare dentro i reparti di psichiatria (gli SPDC fondamentalmente) la maggior parte della casistica psichiatrica. Ci sono invece altre realtà in cui il trend è molto diverso. Si passa quindi da Imperia, che è quella con la percentuale più bassa, a Genova, che è quella con la percentuale più alta.
Tabella 3.
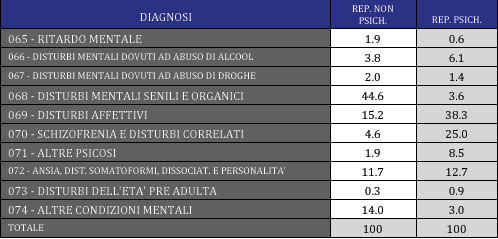
Mettendo a confronto (Tabella 3) le diagnosi in percentuale sul totale dei reparti non psichiatrici con le diagnosi nei reparti psichiatrici possiamo vedere come a fare la differenza siano i disturbi organici senili, che evidentemente costituiscono un’importante quota dei ricoveri in reparti non psichiatrici, presumibilmente di neurologia, di geriatria e forse anche, in qualche caso, di medicina. Da non sottovalutare il dato che mostra che quasi _ dei casi ricoverati nei reparti non psichiatrici ha una diagnosi di disturbo depressivo o di disturbo ansioso: in questi casi si tratterà di verificare se si tratta di casi che in altre ASL sono trattati solo fuori dall’ospedale. Bisogna tenere conto che la dinamica prima discussa di riduzione dei tassi di dimissione tra il 2004 e il 2007 potrebbe anche essere avvenuta all’interno di un più generale processo di riduzione di posti letto per acuti che la nostra Regione, come altre, ha portato avanti.
Tabella 4. PSICHIATRIA OSPEDALIERA — ANNO 2006 – LIGURIA
| N. CASI | DEG. MEDIA | %RIC. 1 GIORNO | % RES. ASL | |
| IMPERIA | 629 | 10,69 | 10,2 | 85,4 |
| BORDIGHERA | 621 | 9,72 | 2,6 | 82,6 |
| SAVONA | 709 | 10,54 | 15 | 83,8 |
| S.CORONA | 241 | 13,45 | 4,6 | 94,2 |
| SESTRI | 722 | 12,48 | 27,7 | 95,6 |
| SAMPIERDARENA | 638 | 13,62 | 25,2 | 96,1 |
| GALLIERA | 749 | 15,52 | 38,6 | 81,6 |
| S.MARTINO (SPDC) | 704 | 13,12 | 26,1 | 92 |
| CLINICA PSICH. | 815 | 22,3 | 11,7 | 95,2 |
| LAVAGNA | 467 | 14,1 | 9,6 | 87,2 |
| LA SPEZIA | 681 | 8,74 | 14,2 | 81,8 |
In Tabella 4 figurano le degenze medie totali (comprendenti quindi anche i ricoveri di un giorno) degli SPDC liguri. La Spezia ha una degenza media molto bassa. Imperia ha una degenza media superiore alla media. L’indice di riammissione (rapporto tra i pazienti ammessi e numero di ammissioni) presenta alcune oscillazioni, con un’eccedenza nelle ASL di Genova e di Savona dove evidentemente è maggiore il numero di pazienti che nell’anno hanno più di un ricovero.
Analizzando invece i dati forniti dall’Agenzia per la Sanità (anno 2006) relativi alle percentuali di residenti nella ASL dove insiste la struttura osserviamo un profilo differenziato tra Genova e non-Genova, perché le provincie esterne sono attorno all’80% mentre tutta Genova è sopra il 90%, con l’eccezione del Galliera, che addirittura ha la più bassa percentuale di residenti: probabilmente non si tratta dei turisti (come negli altri SPDC), ma di altra tipologia di pazienti. A parte il Galliera, che si distacca nettamente, l’area genovese è omogenea, compresa la Clinica Psichiatrica dell’Università che ricovera al 95% pazienti residenti nella ASL3.
Da tutto ciò si può dedurre che esisteva un’eccedenza nel 2004 che si è andata riducendo. Inoltre mancano dei dati per fare un confronto anche a livello nazionale. Un altro aspetto è che i tassi della ASL 5, in tutte le loro componenti, sono sensibilmente inferiori rispetto alle medie regionali. E ancora che nel 2007, a livello di tutta la regione, i ricoveri di pazienti con diagnosi psichiatrica dimessi da reparti psichiatrici rappresentavano circa il 76% del totale: quindi 1/4 dei pazienti che hanno una diagnosi psichiatrica vengono ricoverati in reparti non psichiatrici. Le oscillazioni come abbiamo detto sono considerevoli: la ASL1 (Imperia) ha l’87% di queste diagnosi concentrate nei suoi SPDC, mentre la ASL di Genova arriva soltanto al 61%. Questo potrebbe essere giustificato, per Genova, ma è una pura ipotesi, dai letti universitari di neurologia e neuropsichiatria infantile, che potrebbero essere eccedenti rispetto alle medie regionali di questi letti. Abbiamo già visto che c’è una percentuale elevata di disturbi mentali organici in questi ricoveri, e questo dato potrebbe anche spiegare almeno in parte l’eccedenza della nostra regione sui dati complessivi, perché come è noto i tassi di anziani nella nostra popolazione sono più elevati rispetto alla media nazionale.
Si potrebbe ipotizzare che se vi è una maggiore offerta di posti letto in SPDC, gli SPDC attraggono un maggior numero di pazienti con diagnosi psichiatriche, "ne lasciano meno" agli altri reparti (dove l’offerta è alta, il rapporto va decisamente verso i letti psichiatrici).
Che tipo di ricoveri sono quelli eccedenti di Imperia? Sono ricoveri brevi di pazienti che non hanno riammissioni (quindi non sono dei revolvanti), e che in altre ASL vengono ricoverati in reparti non psichiatrici o, forse, trattati da servizi extraospedalieri. Nella ASL 5 invece i ricoveri sono limitati, di breve durata e con indice di riammissione vicino alla media; quindi se non si dimostra che ci sono molti pazienti che vanno in Toscana, questo rimane un dato particolarmente differenziato dagli altri.
Raggruppando le prestazioni in un’area psichiatrica, un’area psicologica e un’area riabilitativa e sociale e considerando separatamente due categorie di prestazioni (colloqui di supporto e prestazioni infermieristiche), si possono osservare differenze considerevoli, probabilmente dovute alla diversa distribuzione percentuale delle professionalità presenti nei dipartimenti liguri e forse anche alle diverse politiche dei dipartimenti stessi.
Tabella 6.
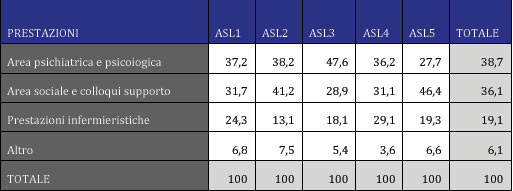
Aggregando ulteriormente i dati come mostrato in Tabella 6, appare più chiaro un profilo differenziato dei servizi territoriali della regione. Infatti mettendo insieme l’area delle prestazioni degli psichiatri e degli psicologi si può vedere che esiste una maggiore quantità di queste prestazioni in percentuale nei dipartimenti del ponente della Liguria, con un dato anche in questo caso di La Spezia che va in contro tendenza, e che esiste una certa simmetria tra le due aree: dove il dato delle prestazioni relative all’area psichiatrica e psicologica è più elevato, è inferiore quello dell’area sociale e dei colloqui di supporto.
Tabella 7.
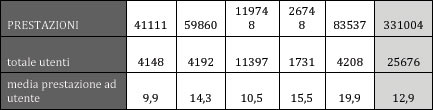
In Tabella 7 sono riportate le prestazioni, il totale degli utenti e la media delle prestazioni ad utente: sono però dati, tratti dal debito informativo, la cui bontà complessiva è dubbia.
Tabella 8.
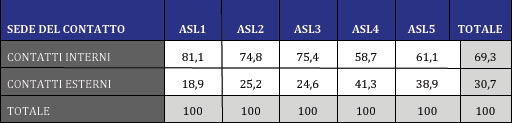
Tabella 9.
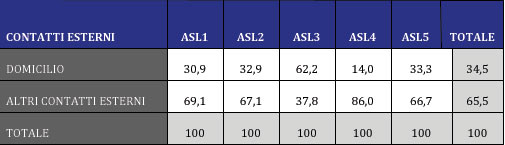
Nell’ambito dei servizi territoriali, confrontando nei 5 Dipartimenti le prestazioni che vengono erogate dentro i CSM con quelle che vengono erogate fuori dai CSM (Tabelle 8 e 9) emergono notevoli differenze: anche in questo caso si delinea un profilo che vede Genova e Ponente da una parte e Levante dall’altra. A Genova 1/4 delle prestazioni complessive vengono erogate fuori, mentre questa quota è decisamente più elevata a Chiavari e a La Spezia. All’interno delle prestazioni che vengono erogate fuori, se si estrapolano le visite domiciliari, risulta che Genova (che ha nel complesso non molte prestazioni esterne) ha però un’alta percentuale, all’interno di queste, di visite domiciliari.
Per quanto riguarda il territorio, quindi, un aspetto da studiare è il dato così diverso tra le Aziende relativo alle prestazioni dentro / prestazioni fuori, per capire se si tratta di una semplice conseguenza del fatto che le percentuali delle diverse professionalità sono molto diverse oppure se c’è dietro un differente orientamento di politica sanitaria.
Naturalmente, l’aggregazione per ASL nelle ASL piccole è maggiormente significativa.
Tabella 10. CENTRI DIURNI LIGURI
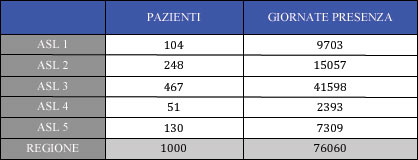
Per quanto riguarda i centri diurni, in Tabella 10 sono riportati i pazienti e le giornate di presenza. Un discorso sui centri diurni non può essere sviluppato in modo approfondito, perché necessiterebbe di un altro tipo di set, che non è quello dei dati del debito informativo regionale.
Tabella 11
|
| POSTI LETTO DELLE STRUTTURE RESIDENZIALI LIGURI | ||
|
| PL strutture Intensive | PL strutture Socio-Sanitarie | TOTALE |
| ASL 1 Imperiese | 2,53 | 4,23 | 6,76 |
| ASL 2 Savonese | 2,26 | 3,36 | 5,62 |
| ASL 3 Genovese | 2,14 | 4,38 | 6,52 |
| ASL 4 Chiavarese | 0,81 | 3,99 | 4,8 |
| ASL 5 Spezzina | 1,57 | 4,93 | 6,5 |
| Totale Liguria | 1,86 | 4,17 | 6,04 |
Infine in Tabella 11 sono inseriti i tassi di posti letto in residenzialità ogni 1000 abitanti. Anche in questo ambito si riscontrano alcune differenze.
I dati sopra discussi consentono di trarre le seguenti conclusioni:
Il dipartimento della ASL imperiese avrebbe un’assistenza ospedaliera orientata al trattamento nei reparti di psichiatria anche delle patologie che in altre ASL vengono trattate in reparti non psichiatrici o, forse, sul territorio. La prima affermazione è verosimile, la seconda invece è tutta da dimostrare. Il dipartimento, inoltre, ha dei servizi territoriali orientati all’attività ambulatoriale svolta soprattutto da medici e psicologi.
Il dipartimento di Savona ha un’assistenza ospedaliera differenziata: questo aspetto lo contraddistingue, dal momento che ha 2 SPDC abbastanza diversi tra di loro e il centro per il trattamento dei disturbi del comportamento alimentare, nonché un forte collegamento con le strutture residenziali a gestione diretta, cosa che potrebbe influire significativamente sui dati mostrati. Per quanto riguarda l’assistenza territoriale, il profilo di Savona è il più equilibrato. Considerando tutti i parametri presi in esame è quello che presenta il maggior numero di parametri vicini alla media regionale.
La ASL genovese sembrerebbe avere un’assistenza ospedaliera orientata al trattamento dei casi gravi (deduzione possibile immaginando che laddove i tassi di ricovero in reparti psichiatrici sono sotto media o nella media, ci sia una selezione che fa entrare in SPDC solo i casi più gravi), un’assistenza territoriale anche in questo caso orientata all’attività ambulatoriale di medici e psicologi; infine, un’alta percentuale di visite domiciliari sul totale delle prestazioni esterne.
La ASL chiavarese, mostra un profilo di assistenza ospedaliera abbastanza simile a quello di Imperia e un profilo di assistenza territoriale molto simile a quello di La Spezia.
La ASL 5 di La Spezia ha un’assistenza ospedaliera molto ridotta, orientata ai casi più gravi: questo è un dato da studiare perché effettivamente si potrebbe immaginare che un certo numero di residenti nello spezzino si ricoverino fuori regione; in caso contrario si dovrebbe dedurre che per qualche ragione i servizi nel loro complesso riescono ad avere tassi di ospedalizzazione molto più bassi rispetto agli altri della Regione. Infine la ASL mostra un’assistenza territoriale orientata alle prestazioni socio-riabilitative erogate fuori dai CSM.
La formazione in psichiatria — Prof. Romolo Rossi
Il Prof. Romolo Rossi affronta il tema della formazione in termini di principi generali.
<<La formazione dello psichiatra è una chimera: questo concetto si può estendere, con qualche prudenza, anche alla formazione dello psicologo. La chimera per gli antichi era un animale costituito da parti di animali diversi. Oggi questo termine è stato ripreso: per i genetisti e i biologi molecolari la chimera è quell’animale in cui è stato inserito un pezzo di DNA estraneo, in modo da potere cambiare la sua reattività biologica (si pensi ad esempio al maiale con un segmento di DNA umano, creato allo scopo di evitare reazioni di rigetto degli organi).
Vediamo ora alcune delle chimere più famose. La Sfinge è una donna con il corpo di leone. Altro tipo di sfinge è quella di Edipo (donna-uccello). Vi è anche il Centauro, che troneggia nei fregi del Partenone (mezzo uomo e mezzo cavallo) e infine la Medusa, che ha la testa costituita di serpenti. Nella formazione dello psichiatra le chimere sono molte. Cerchiamo dapprima di avere una visione d’insieme di queste chimere formative.
La chimera psicoanalitica è fatta di diverse partii, una che guarda al mondo interno, un’altra che guarda al mondo esterno. Lo psicoanalista è strabico per definizione: ha un occhio che guarda dentro e un occhio che guarda fuori.
La chimera behaviouristica: qui c’è il comportamento. Ma il comportamento da solo cosa fa? Il vissuto dove lo mettete? Quante persone conoscete che hanno un’ira furibonda oppure un’ansia terribile, ma dal di fuori non vedete nulla? Si controllano in modo perfetto… Ed ecco la molteplicità del behaviourismo.
Per non parlare della chimera psicosociale. E l’individuo con il suo mondo interno dove lo mettiamo?
Un’altra chimera è quella farmacopsichiatrica. È vero che la farmacopsichiatria ci riporta alla medicina, ed è vero che extra ecclesiam nulla salus, fuori dalla medicina son dolori, però di fatto c’è tutto un altro mondo relazionale che non riguarda la farmacopsichiatria.
La chimera neurofisiologica merita una notazione speciale: di certo sarà un po’ il futuro della psichiatria. Ma il futuro della psichiatria quale sarà? Stando alle visioni odierne — si pensi ad esempio alla PET, ai neuroni a specchio — la psichiatria diventerà una neurologia a sintomi psichiatrici. Nel futuro si parlerà di "Malattia da alterazione del recettore D2a 1", oppure "Malattia da alterazione dell’amigdala": ci siamo quasi, ve lo dice uno che non ama questa soluzione, ma la si intravede.
Infine abbiamo la chimera interdisciplinare: quando non si sa cosa fare si va all’interdisciplinarietà. È bene che ognuno segua il proprio cammino, quando si diventa interdisciplinari è perché non si sa più che pesci prendere!
Dunque abbiamo visto che le chimere degli antichi nella nostra formazione sono numerose.
Certamente è esistito un tempo in cui la psicoanalisi brillava solitaria: c’era solo lei. Fino a metà degli anni ‘60 la psicoanalisi era l’unico strumento di intervento, non solo in termini terapeutici, ma anche in termini di formazione: quando io mi laureai nel ’59, se volevo indirizzarmi verso la psichiatria, se volevo dare un’entità autonoma alla mia identità psichiatrica dovevo rivolgermi alla psicoanalisi, altrimenti ero dentro la neurologia. Ero alla Clinica delle Malattie Nervose e Mentali, dove i medici stavano attenti che non venisse l’ittero ai pazienti, ma non di più: di fatto la psichiatria era neuropsichiatria; se io volevo assumere una identità psichiatrica autonoma dovevo passare attraverso la psicoanalisi, che mi conferiva un’identità non solo psicoanalitica, ma anche psichiatrica a quel tempo. Però brillando solitaria la psicoanalisi aveva un difetto: diventava un passepartout, un grimaldello che si applicava a tutto, e niente ha mai fatto male alla psicoanalisi come questo applicarsi a tutto, come voler essere il sistema per risolvere tutte le cose: evidentemente questo andava incontro a frustrazioni, rifiuto e dileggio da parte del mondo esterno.
Partiamo da Otto Fenichel, dal Trattato di Psicoanalisi delle Nevrosi e delle Psicosi. Se ricordate il titolo originale è The Psychoanalytic Theory of Neurosis ("teoria psicoanalitica delle nevrosi"), ma quando il trattato fu pubblicato da Astrolabio nel ’51 il titolo fu tradotto in italiano come sopra. Vi dice niente? Vi dice che qui c’era una bella estensione, c’erano teoria e trattamento psicoanalitico dell’epilessia e della schizofrenia. Questo fu, io credo, il libro più battuto dagli psichiatri di tutto il mondo: era stato pubblicato nel 1934, e in tutto il mondo era letto e conosciuto. Fino a che si giunse alla grana di Chestnut Lodge, dove si curava tutto, compresa la schizofrenia, con la psicoanalisi, e un giorno si scatenò il "caso Osheroff": questo paziente, che era stato curato esclusivamente con la psicoanalisi con testardaggine e senza alcuna terapia psicofarmacologica, si suicidò; il Tribunale e la Corte Suprema condannarono Chestnut Lodge a risarcimenti immensi perché non era stata usata la terapia adatta, che in quel momento era già entrata in gioco. E lì ci fu il cut-off point: ebbe fine questa fantasia del passepartout. Per questo Chestnut Lodge rappresenta un punto fondamentale nella formazione dello psichiatra negli Stati Uniti. Ma questo discorso della psicoanalisi passepartout, subdolamente e surrettiziamente ha continuato a serpeggiare nei nostri servizi, fino a pochi anni fa, tanto che avevamo la figura del travelling psichoanalist, lo psicoanalista da viaggio, quello che andava in giro per i vari servizi a fare le supervisioni: si può dire che non esistesse un servizio senza uno psicoanalista accreditato che facesse il supervisore. Poteva così accadere che uno psicoanalista di grande rilievo e valore — il quale però, facendo lo psicoanalista, aveva una casistica complessiva di una ventina di pazienti e non aveva nessuna esperienza di psicotici, perché non ne aveva mai visti — andava a formare persone che nei PS vedevano dodici psicotici all’ora.
Naturalmente il problema era il principio che nella formazione psichiatrica fosse centrale la percezione di sé, la conoscenza di sé, l’approfondimento dei propri problemi emotivi: ma tutto questo a cosa serve? Serve prevalentemente a se stessi. Chi è stato 15 anni in analisi, ha fatto una magnifica analisi e ha risolto, nella migliore delle ipotesi, tutti i suoi problemi interni, non per questo sa fare lo psichiatra, ma dirò di più: non sa fare nemmeno lo psicoanalista. Molta gente pensa che essere stati un numero congruo di anni in analisi basti, ma ci vuole tutta una serie di altre cose: bisogna studiare, fare esperienza, applicarsi. La percezione di sé è un desolato ritorno a Socrate, al "conosci te stesso"; ma c’era bisogno di fare tanto cammino per arrivare a un concetto psichiatrico che ha 2000 anni, al concetto che bisogna un pochino conoscere sé stessi per applicarsi agli altri? Non si tratta però di un ritorno a Seneca. Oggi abbiamo tutta una serie di best sellers ("come essere felici", "come avere successo nella vita"): Seneca faceva lo stesso ai suoi tempi (De tranquillitate animi), ma egli era ben lontano da tutto questo, si suicidò disperato; fece da pedagogo, a proposito di formazione, a Nerone! Seneca è la migliore dimostrazione che non si può curare la mente con la mente. La mente malata non può curare sé stessa. Bisogna operare in modo diverso.
A un certo punto ci fu un’irruzione, chiamata G22355. Nel 1959 arrivarono, nella Clinica dove mi ero laureato e lavoravo, delle pilloline rosse che portavano questa sigla: era l’imipramina, il Tofranil. E noi vedevamo queste persone depresse e melanconiche che dopo due settimane cambiavano faccia, sorridevano, avevano un’aria propositiva: vedevamo, in altre parole, un cambiamento. Questo fu un colpo spaventoso per un povero psichiatra come ero io, un colpo fondamentale che significava l’ingresso della psichiatria nell’area della medicina. E ci si rese conto che si trattava di una ventata spaventosa che avrebbe cambiato ogni cosa. Tanto che le cose cambiarono fin troppo, tanto che qualche anno dopo uscì negli Stati Uniti un libro che fu tradotto in tutto il mondo, Italia compresa, scritto da Kramer, che si intitolava Listening to Prozac (nel frattempo erano usciti altri farmaci, erano venuti fuori gli SSRI), il che voleva dire: "ma che psicoanalisti! Ma che psicoterapeuti! Ma che ascolto! Ma che behaviouristi! Siete tristi? Avete un carattere difficile? prendete il Prozac!" E qui eravamo passati nell’altro versante e la chimera si era rivelata come tale, e cioè fasulla, ingannatrice. E di fatto questo fu un autogol spaventoso per la casa che produceva questo farmaco, che vide calare le vendite perché tutti cominciarono a diventare diffidenti, si allontanarono progressivamente, finché si arrivò a quello che succede oggi — "gli psicofarmaci non funzionano, non è il modo" — perché l’aspettativa onnipotente è un po’ il destino della medicina: la potenza della medicina è tale che adesso ci si aspetta l’onnipotenza, e così si legge "muore uomo di 96 anni: aperta un’inchiesta"!.
E allora comincia l’epoca della sicurezza, del controlled trial, che prevede una rigida modalità di scelta dei pazienti, condotta per un rigido periodo di tempo, con rigide condizioni ambientali e strutturali, che ci permetta di fare la prova di un farmaco verso un altro e produrre dei rating scale. Sulla base di queste valutazioni in America la FDA e da noi il Ministero faranno entrare o meno il farmaco in commercio.
Di fatto questo controlled trial, che è stato fino a ieri l’idolo della ricerca, è fasullo: basta allungare un po’ il follow-up, basta uscire un po’ dalle rigide sistematiche di reclutamento, di tempo, etc, e ci si accorge che le cose cambiano. In altre parole abbiamo capito che la ricerca scientifica di oggi è una ricerca scientifica ingannevole, un rimescolamento di dati già accreditati.
Provate a fare una ricerca come ai tempi di Asperger o Bleuler, in cui descrivete una situazione nuova e mandatela all’American Journal of Psychiatry: ve la manderanno indietro dicendovi che va classificata secondo il DSM IV. Allora ci viene in mente Pavlov: quando nel 1909 scrisse il famoso articolo sul cane e sui riflessi condizionati, l’American Journal of Psychology glielo rimandò indietro perché era senza bibliografia… Ma come faceva ad avere la bibliografia se era il primo a fare la cosa?!
Arriviamo poi all’automatismo somministrativo, che è il destino della somministrazione dei farmaci in tutti i servizi. Si tratta sempre degli stessi farmaci, che si danno sempre allo stesso modo e per grandi categorie, che sono poche: stimolanti/antidepressivi; antipsicotici; antiansiosi; stabilizzatori del tono dell’umore.
In questa situazione era ovvio che dov’esse irrompere il sociale. Il sociale era lì che faceva capolino dappertutto in psichiatria. Si partiva da Durkheim, che ha introdotto il concetto di pressione sociale, che prima non era considerata. Negli Stati Uniti c’erano stati Berkeley, le botte agli studenti, e non parliamo del maggio del ’68, ma quello è già posteriore. Vi ricordate il film Qualcuno volò sul nido del cuculo? Il romanzo era uscito negli USA 12 anni prima di quel film e nessuno se ne era accorto, perché era nato nei primi anni ‘60 in cui si era passati a un altro sociale, che era quello di Marcuse, Goffman e Cooper. Marcuse faceva parte della scuola di Francoforte, che cercava di coniugare la psicoanalisi al marxismo — impresa impossibile — a partire da Fromm-Reichmann. Marcuse scrisse Eros e civiltà: questo testo, che fu un masso lanciato in mezzo agli psichiatri, sosteneva una tesi molto precisa: quello che crea la spinta sono l’eros e la libido, è la civiltà nasce dal tentativo dei portatori del potere di controllare la situazione dell’eros, che avrebbe fatto saltare per aria la situazione dell’ordine e quindi del potere. E quindi, diceva Marcuse, il potere politico, sociale ed economico controllano l'eros, che viene incatenato e strozzato… Da lì partì un grande discorso fino ad arrivare a Goffman, il quale scrisse un altro libro molto famoso, Asylums: Essays on the Social Situation of Mental Patients and Other Inmates, in cui proponeva l’idea che tutte le strutture istituzionali sono un concentrato e una rappresentanza specifica della struttura di potere, che incatena la libertà dell’eros o la libertà della pulsione o la libertà del vivere se volete, e le strutture istituzionali sono gli asili, le carceri, i manicomi, le scuole: fu allora che carcere e manicomio furono messi sul piano teorico. Dopo questo libro si dimenticò Reich, che era stato il primo: egli aveva scritto La rivoluzione sessuale, e con Psicologia di massa del fascismo (1933) aveva preannunciato con una visione incredibile quello che sarebbe successo: aveva detto che sulla base del trattamento dell’eros ci saremmo ritrovati un giorno stragi e genocidi. Di fatto si arrivò all’Io diviso (Laing), altro libro fondamentale in cui si legge che è necessaria la scissione per poter vivere in questa società, e a Cooper, che scrisse un libro intitolato La morte della famiglia. Da allora si è arrivati, oggi, alla banalizzazione del concetto sociale, con il passaggio al concreto. Quando una grande teoria passa al concreto o si banalizza o diventa tragica e in questo caso in tutti i paesi del mondo si banalizza e viene fuori la trasformazione dello psichiatra in assistente sociale. Oggi lo psichiatra ha fondamentalmente due categorie di interventi: una è quella farmacologica e l’altra è quella dell’assistente sociale che mira a modificare la struttura sociale o attenuare l’impatto della struttura sociale in cui la persona vive. E adesso viene di nuovo fuori la client-centered therapy, e si riesuma Carl Rogers con il suo libro Client-Centered Therapy: Its Current Practice, Implications, and Theory (1951) in cui c’era il discorso dello psichiatra che interviene, modifica, mettendo in atto il cosiddetto workshop, cioè un lavoro da assistente sociale di alto livello, che comprende le relazioni e le correlazioni, ma cerca in qualche modo di mettere le mani sulla realtà esterna. Discorso naturalmente corretto da Erik H. Erikson, che scrisse Childhood and Society — sull’infanzia ci sarebbe da aprire un penoso discorso, l’infanzia è stata abbandonata sul piano della ricerca e delle conoscenze — e cercò di inserire nel concetto di Rogers qualcosa di molto diverso: sulla base delle prime relazioni familiari possiamo avere poi dei cambiamenti per cui è inutile alla fine andare in giro con l’assistente sociale, che conosce l’hinc et nunc, perché c’è qualcosa di diverso dall’hinc et nunc, c’è il mondo interno con le sue priorità. Il mondo interno è ciò che accade all’interno dei confini dell’Io, che non c’entra niente con il sociale anche se lo influenza e ne è profondamente influenzato. Senza tener conto di questo aspetto chimerico noi non potremo mai affrontare nulla.
Oggi impera la neurofisiologia: è la psichiatria a colori. Broca nel 1870 si trovò davanti a una persona che non parlava. Perché era afasico? Facendo una autopsia si accorse che questa persona aveva una lesione nella regione frontale anteriore. In seguito vide altri pazienti con la stessa lesione e scoprì il centro del linguaggio. Con il passare del tempo si scoprirono gli altri centri, ma non si poté andare troppo oltre. Oggi invece si può andare oltre perché con la PET e con la neurofisiologia odierna ricompare la vecchia frenologia.
Si parla di neuroni a specchio, teoria tutta basata sul funzionamento dello scimpanzé che non tiene conto di due milioni di anni di evoluzione. Avremo così inevitabilmente un ritorno alla frenologia e alla neurologia a sintomi psichiatrici.
Quale sarà il modo unitario per formare lo psichiatra? Ci sono alcune regole che sono sempre uguali:
Aumentare la competenza del rapporto e della percezione-ascolto. Avere la pazienza di ascoltare, Let the patient tell his story. Che non succeda come succede oggi che lo psichiatra tende a intervenire, a parlare, perché ha i suoi criteri, le sue guidelines e strutture. È così difficile ascoltare gli altri…
Trovare il modo per valutare l’effetto dell’empatia…. Difficile! Che cos’è l’empatia? Quella relazione che si ha con l’altro indipendentemente da ogni teoria: l’empatia è inderivabile.
Tenere conto della realtà clinica della farmacologia e sostenere la frustrazione farmacologica.
Superare il principio della self-reference: troppo spesso lo psichiatra interviene sulla base della sua esperienza. Pensate a tutta la vita sessuale. La psichiatria è diventata oggi asessuata, nel DSM la sessualità è affrontata solo nell’ambito delle parafilie. Forse Freud ne parlava troppo, ma via non parlarne proprio più… Come fa lo psichiatra a risolvere un problema sessuale del paziente facendo riferimento esclusivamente alla propria esperienza sessuale?! Pensate alla paziente che viene e mi dice che non riesce ad andare in bagno se non tappa la serratura… Ebbene faccio diagnosi di DOC, le do un farmaco e lei sta meglio, ma il messaggio di questa persona che dice "io ho un problema esibizionistico" chi lo raccoglie, se non lo fa lo psichiatra?
Bisogna trovare dei buoni maestri: Giovanni Santi era un modesto pittore di Urbino, ma aveva figliato Raffaello. Quando morì non aveva niente da dargli se non una lettera di presentazione per il Perugino… E quello che è successo lo vediamo tutti. La Madonna di Raffaello, la Madonna del Perugino, così simili… stesso profilo, stesso naso….
Lo stesso vale per Leonardo e il Verocchio, suo maestro: differenze enormi, ma particolari simili.
Chi fa il capo deve fare anche l’insegnante: si faccia vedere mente fa, in modo da favorire non la nozione ma l’identificazione; e bisogna che a sua volta il più giovane lo guardi… Questo sarà l’elemento veramente formativo>>.
Le Linee di indirizzo nazionali in tema di salute mentale — Dott. Marco D’Alema
Il Dott. Marco D’Alema, che è stato consulente del ministro Turco nel precedente governo, espone l’indirizzo nazionale per la salute mentale approvato di recente e frutto di una collaborazione col comitato tecnico delle regioni per la salute mentale, in linea con l’impostazione che il Ministro Turco ha voluto dare di una forte collaborazione Stato-Regioni, finalizzata alla concertazione dei diversi provvedimenti.
Il punto di partenza è stato il concetto stesso di salute che, come espresso dall’OMS, richiede necessariamente la salute mentale come elemento costitutivo, nonché la concezione della salute mentale come patrimonio della comunità, che come tale deve essere custodito, perché da esso dipende il benessere individuale e collettivo. Le linee di indirizzo sono perfettamente in linea con le indicazioni dell’OMS approvate dal parlamento europeo.
Altro punto di partenza è stata proprio la Legge 180, una legge che qualcuno ha definito ideologica ma in realtà una legge essenziale, pragmatica, e purtroppo ancora una volta messa in discussione dalle linee programmatiche che sono state portate avanti nella recente campagna elettorale.
Si tratta quindi di linee che vanno in una direzione europea e che colgono le indicazioni nate con la Legge 180, soprattutto per quanto riguarda l’importanza dell’impostazione locale della psichiatria — che deve rifuggire dai ricoveri in grandi nosocomi — e dell’attenzione all’inclusione sociale delle persone.
La prima parte delle linee di indirizzo contiene un’analisi della situazione attuale e le motivazioni della necessità di nuove linee guida. Una seconda parte si occupa delle linee di sviluppo dei dipartimenti di salute mentale. Le sezioni specifiche si occupano dei seguenti argomenti:
Infanzia e adolescenza
Carcere e OPG
Multiculturalità
Formazione e ricerca
Infanzia e adolescenza. Negli ultimi mesi è stato messo in atto un processo che ha portato verso una sempre maggiore condivisione di un discorso comune tra psichiatria e neuropsichiatria infantile. Anche le Regioni, attraverso l’integrazione del gruppo tecnico inter-regionale con i colleghi della neuropsichiatria infantile, la creazione di un tavolo sulle questioni dell’autismo e il varo definitivo del registro dell’ADHD, hanno dimostrato la volontà di occuparsi dello stato di malessere dell’infanzia, che in Italia è abbandonata a livello di ricerca, organizzazione e forza dei servizi.
In questo ambito è quindi importante mettere in luce i principali problemi e le necessità organizzative e porre le regioni dinanzi alla necessità di rafforzare tali servizi promuovendone la loro integrazione.
Le tematiche relative a Carcere e OPG sono state oggetto di un decreto del Consglio dei Ministri del Governo Prodi che definisce il passaggio della gestione delle problematiche sanitarie all’interno delle carceri e degli OPG al Sistema Sanitario Nazionale, con la connessa erogazione di fondi. Sarà estremamente impegnativo per i servizi occuparsi di tali questioni, ma indispensabile per riguadagnare un profilo e un orizzonte etico e ripartire da coloro i quali sono emarginati e dimenticati dalla società e dai servizi stessi.
Un altro tema affrontato nelle linee di indirizzo è quello della multiculturalità, che nasce da un dato di fatto, al di là dei diversi atteggiamenti verso gli immigrati e i rimpatri: oggi il 6% della popolazione è composta di immigrati, e in particolare il 10-15% della popolazione giovanile: le seconde generazioni, come noto sono portatrici di problemi psichiatrici più rilevanti. È quindi importante mettere a fuoco le modalità con cui Aziende Sanitarie e Servizi debbono affrontare i problemi di questa parte della popolazione.
Formazione e ricerca. Si tratta di un campo di grande importanza, ma con grandi carenze sia a livello dei corsi di Laurea e di Specializzazione, sia a livello del rapporto fra i servizi territoriali e le Università. Una questione fondamentale riguarda la promozione, all’interno dei Servizi, della cultura della non-referenzialità e della valutazione.
I motivi della necessità di queste nuove linee di indirizzo risiedono nelle attuali criticità e difficoltà, nei segnali di arretramento rispetto a livelli di de-istituzionalizzazione raggiunti, nelle differenze tra indici di attività e tra livelli di assistenza nei vari sistemi regionali. Di fronte a una relazione abbastanza complessa fra il Ministero e le Regioni, le nuove linee di indirizzo danno una grande responsabilità alle Regioni che abbiano intenzione di costituirsi ancora in una identità nazionale: se non vi sarà fra le Regioni una forma di collaborazione e confronto nei campi in cui da una parte c’è l’eccellenza e dall’altra le difficoltà, questo problema delle differenze fra le Regioni rimarrà irrisolto in Italia.
Non sempre e ovunque si è assistito a una reale apertura dei processi di cura verso la dimensione sociale dei diritti di cittadinanza; la domanda e i bisogni di salute mentale si sono modificati e continuano a modificarsi rapidamente.
Il profilo epidemiologico è profondamente cambiato, mostrando la necessità di dedicare una particolare attenzione ai disturbi che esordiscono in infanzia e adolescenza, che richiedono un intervento tempestivo al fine di prevenire evoluzioni più gravi o l’instaurarsi della cronicità.
Vi è un aumento del numero complessivo delle persone affette da disturbi emotivi comuni, considerati dall’OMS una fonte di un’invalidità che si avvia a essere superiore a quella dovuta a patologie gravi come quelle cardiocircolatorie.
In tutta Europa e anche in Italia si registra una costante crescita dell’uso e abuso di sostanze: è questo un problema di gravità estrema. Le stesse sostanze e gli stili di abuso sono molto cambiati, con effetti distruttivi sulle persone e in particolare sui giovani, resi più vulnerabili all’insorgere di patologie psichiatriche o allo sviluppo di complicanze di patologie psichiatriche in atto.
Persiste inoltre il problema dell’utenza storica che ci siamo assunti il compito di seguire a partire dalla chiusura dei manicomi, e anche in questo ambito emerge la necessità di tempestività e di qualificazione degli interventi all’esordio: sotto questo punto di vista, quest’anno l’Istituto Superiore di Sanità ha varato nuove linee guida.
Comprensività sanitaria e sociale della presa in carico sin dalle prime fasi; sostegno alle famiglie e al contesto. Questo è un punto che sembra di difficile comprensione e acquisizione da parte dei servizi. Non è più trascurabile il coinvolgimento delle famiglie in varie forme, sin dall’inizio dell’iter di cura e successivamente nel sostegno dei percorsi di ripresa dei pazienti.
Importanza di un ruolo di cura e di assistenza dei servizi sanitari aventi come missione la salute delle persone e la costruzione di contesti di vita positivi, ma mai titolari di un ruolo attivo di controllo comportamentale e sociale.
Emergono quindi due indirizzi principali:
Promuovere i servizi finalizzati ai percorsi di ripresa: significa intervenire in modo precoce, efficace, prendendo immediatamente in considerazione la dimensione contestuale (famiglia, contesto scolastico e lavorativo). L’intervento deve valorizzare non solo la dimensione psicopatologica, che a volte è passibile di un mutamento solamente entro certi limiti, ma anche le risorse individuali e relazionali della persona. La qualità della vita del paziente spesso può migliorare notevolmente anche se le problematiche psicopatologiche non evolvono in maniera completamente risolutiva. E a questo fine è necessario chiamare tutte le persone che costituiscono la comunità ad assolvere le proprie responsabilità e competenze.
Promuovere la salute mentale nella comunità.
Realizzare la propria mission attraverso la tessitura di una rete di agenzie pubbliche e private sanitarie, sociali, economiche e culturali. Si tratta cioè di operare all’interno di una rete dei servizi.
Promuovere l’attivazione di un tavolo di concertazione locale. L’attuazione di questo ulteriore punto delle linee di indirizzo dipenderà dalle Regioni, che debbono elaborare un progetto-obiettivo in cui vengono individuate le priorità e fornite precise indicazioni alle Aziende, ma anche ai Comuni.
Le priorità:
Centralità dei diritti sociali di cittadinanza
Sviluppare sistemi di monitoraggio dei processi e degli esiti, favorendo anche programmi di valutazione da parte dei cittadini.
Porre attenzione al lavoro di équipe interdisciplinari a sviluppare percorsi di formazione, ricerca e intervento.
Oggi la questione del lavoro di équipe va rivista: i nostri dipartimenti sono governati in modo ormai poco incline alla discussione e al coinvolgimento degli operatori. È necessario elaborare il lutto della fine di una leadership carismatica e pensare a una leadership che riesca a coordinare le diverse professionalità.
Ecco quindi come si disegna il ruolo del dipartimento: governo clinico nell’ambito di uno spazio di intervento; coordinamento e integrazione di tutte le agenzie; programmi specifici riferiti a specifiche problematiche: ricovero degli anziani, problemi degli adolescenti, disturbi del comportamento, abuso e tutti quei problemi che verranno individuati localmente come problemi di particolare rilevanza.
Valorizzazione delle professionalità.
Appropriatezza.
Empowerment. È necessario dare più potere, competenza e presenza contrattuale ai cittadini che si rivolgono ai nostri servizi. È indispensabile promuovere e sostenere i percorsi di inserimento lavorativo: il lavoro diviene così metafora dell’identità sociale.
Il tema dell’abitare. Il problema delle strutture va visto come un problema della possibilità dei nostri pazienti di risiedere nel territorio in cui vivono. Ci sono molte ricerche che dimostrano quanto sia importante per i pazienti trovare una casa secondo i loro gusti, o aggregarsi a persone secondo le loro affinità. Questa prospettiva di miglioramento della qualità della vita va ricercata ricordando anche che in alcune realtà italiane grandi risultati in questo senso sono già stati raggiunti, soprattutto nella dimensione dell’auto-aiuto.
Le difficoltà dell’inclusione lavorativa. È necessario sia sostenere la persona all’autoimpiego, sia sviluppare un’impresa sociale che sappia stare nel mercato. Troppo spesso per i pazienti viene erogato un semplice assistenzialismo.
La questione della valutazione si basa su due cardini fondamentali: necessità di un ricorso privilegiato a interventi di provata efficacia, raccomandati da linee guida aggiornate, indipendenti e attendibili; valutazione standardizzata degli esiti, con partecipazione attiva di utenti e familiari — il cui punto di vista deve essere garantito e valorizzato — ai momenti valutativi stessi.
Un sistema informativo nazionale per la salute mentale, elemento essenziale di dialogo fra Ministero e Regione, nonché strumento indispensabile per favorire la discussione e la programmazione di interventi sanitari, è stato preparato a livello ministeriale ed è stato riproposto alle regioni, le quali possono utilizzarlo per collegarsi a una rete nazionale. Un paese come l’Italia dovrebbe approdare a un sistema informativo nazionale che consenta di conoscere il numero degli utenti, le relative problematiche, le attività intraprese e i risultati conseguiti.
Le attuali criticità per la Salute Mentale in Liguria oggi.
Presentazione dei gruppi di lavoro.
SALUTE MENTALE DELL’INFANZIA E DELL’ADOLESCENZA.
(Dott. Antonio Ferro)
Introduzione
L’Associazione Culturale dei Pediatri Liguri pone quattro priorità nell’ambito dell’intervento sulla salute materno-infantile:
Le diseguaglianze nella salute dei bambini e degli adolescenti dipendenti da condizioni territoriali, economiche e culturali.
La salute mentale dei bambini e degli adolescenti.
Le conseguenze dei problemi dell’inquinamento dell’ambiente sulla salute dei bambini.
L’aiuto alla famiglie perché cresca la capacità di essere genitori.
In particolare, per quanto riguarda la salute mentale nei bambini e negli adolescenti, l’Associazione dei Pediatri ribadisce come l’aumento del disagio relazionale e della patologia psichiatrica nell’età evolutiva richieda interventi precoci fin dal primo anno di vita.
La rete territoriale va potenziata e messa in condizioni di integrarsi tra le varie competenze e grande è l’importanza di far crescere la preparazione dei genitori, fornendo un supporto di educazione e formazione alle famiglie ed ai bambini nei primi anni di vita.
Carl Popper, un filosofo della scienza, identificava in tre i mondi che noi attraversiamo nella nostra esperienza di vita:
quello degli oggetti fisici, viventi e non,
quello degli stati e processi mentali e delle esperienze soggettive,
quello dei prodotti della mente umana, come lingue, miti, teorie scientifiche, ma anche aeroplani, sinfonie, dipinti, e perché no le linee sulla salute mentale e nuovi progetti in merito.
La sofferenza umana rientra, appunto, secondo Popper, nel secondo mondo, quello dei processi mentali e delle esperienze soggettive. Egli ricorda come la sofferenza umana, soprattutto quella evitabile, rappresenta un fondamentale problema etico per tutte le persone che sono in grado di recare soccorso agli altri.
Quindi si colloca qui l’operare per la Salute Mentale, che va ormai interpretato come un lavorare in rete e non più come tante istituzioni separate. Questo presuppone un’interazione tra molteplici attori, e tra questi attori sono fondamentali: i familiari e gli stessi pazienti.
Se le persone impegnate interagiscono tra di loro allora sono in grado di costruire mondi, modi e progetti di intervento nuovi, che a loro volta modificheranno teorie, mentalità ed operatività di tutti coloro che sono impegnati n questo lavoro.
Il documento del gruppo di lavoro
A partire dalle Linee di indirizzo nazionale sulla Salute Mentale e sulla organizzazione dei Servizi, il gruppo ha riflettuto sulla parte del documento inerente Infanzia ed Adolescenza.
Le Linee Guida Nazionali per la Salute Mentale — Infanzia ed Adolescenza — vanno condivise ponendo quindi al centro dell’operatività dei nuovi servizi per la salute mentale: "la tutela della salute mentale in età evolutiva" che rappresenta una priorità "che deve essere oggetto di investimento mirato."
Il documento evidenzia come le patologie psichiatriche in età evolutiva siano peraltro in aumento e come gli interventi su di esse assumano "un valore preventivo nei riguardi del disagio psichico e della patologia psichiatrica in età adulta" .
L’intervento sui minori e sugli adolescenti (l’adolescenza ormai è una fascia di età che si situa tra i 14 e i 24 anni) mette inevitabilmente in crisi i modelli attuali dell’organizzazione dell’assistenza psichiatrica vuoi svolta dai Dipartimenti Materni Infantili e dai Servizi di Neuropsichiatria Infantile, vuoi dai Dipartimenti di Salute Mentale e dai SERT.
Dalla discussione è emersa come l’attuale organizzazione sia desueta ed ormai superata dalle esigenze presenti nelle domande che questa nostra società in evoluzione cangiante e rapida promuove.
I Servizi sono molto più indietro di quanto chiede la società attuale, le famiglie e gli stessi giovani, e d’altro canto sono anche piuttosto arretrati rispetto all’evoluzione sorprendente che la clinica ha avuto nel campo della conoscenza e delle possibilità terapeutiche precoci sulla sofferenza psichica emergente nell’infanzia e nell’adolescenza.
Il gruppo peraltro ha riflettuto soprattutto sugli interventi sugli adolescenti. A questo proposito sono emersi alcuni primi rilievi:
non è possibile affrontare seriamente la questione dell’organizzazione "nuova" senza avere una adeguata rilevazione epidemiologica del fenomeno. Quindi si propone che la Regione attivi un sistema di rilevazione epidemiologica informatizzato che sia in grado di dare dati sicuri almeno sull’afferenza ai servizi pubblici liguri (Servizi Sociali, Consultori, Servizi Neuropsichiatria Infantile, Dipartimento di Salute Mentale, SERT, etc.) dei minori, degli adolescenti e dei giovani adulti fino a 24 anni con stati di sofferenza psichica rilevabili. Ogni servizio dovrà essere dotato della medesima scheda di rilevazione e tutti i dati inevitabilmente dovrebbero essere accorpati e elaborati dall’assessorato regionale alla sanità;
tutti i membri del gruppo hanno evidenziato perplessità su quella parte del documento che recita "i servizi devono occuparsi unitariamente della fascia di età 0-18 anni………..". Sarebbe opportuno comprendere la fascia di età, così detta dei giovani adulti dai 18 ai 24 anni, nella costruzione degli interventi sull’adolescenza. Infatti se da un lato il documento enfatizza giustamente l’importanza della formazione dall’altro non tiene conto che la formazione e la preparazione degli operatori che hanno da intervenire sul disagio psichico nell’infanzia e nell’età minore fino all’inizio della pubertà richiedono specificità e competenze peculiari. Ad esempio sono fondamentali nella prima infanzia le competenze neuro-psichiatriche e quindi una fine conoscenza della neurologia infantile e della psicologia dello sviluppo; peraltro anche gli interventi terapeutico-riabilitativi in questa prima fascia di età hanno loro peculiarità: ad esempio gli interventi psicoterapici nei bambini hanno caratteristiche del tutto differenti a quelli abituali nell’adolescenza dove la dimensione verbale-dialogica piuttosto che l’interazione attraverso il gioco, la comunicazione non verbale, etc. divengono prevalenti. Sarebbe, quindi, più opportuno distinguere l’organizzazione dei servizi per l’infanzia e l’adolescenza individuando due aree di età: 0-14; 14-24 (adolescenza-giovane età adulta);
per mantenere la centralità dell’intervento territoriale nel campo della prevenzione, prevenzione secondaria, diagnosi precoce, è necessario che venga effettuata una verifica sullo stato di funzionamento dei consultori nella nostra Regione, poiché il luogo per i primi interventi di prevenzione primaria e secondaria dovrebbe essere il Consultorio. Tale struttura inevitabilmente è vista in rete con i medici di famiglia, soprattutto i pediatri di famiglia, i servizi di neuropsichiatria e i dipartimenti di salute mentale, i SERT;
il primo intervento quindi è situato nell’area distrettuale dove opera il Consultorio in rete con i pediatri, i medici di famiglia ma anche i centri di salute mentale e i servizi di neuropsichiatria infantile e, quando già necessiti, i SERT; va quindi verificato che il Consultorio esista e funzioni; a livello distrettuale è individuata anche la presenza dei servizi di neuropsichiatria infantile, coerentemente con quanto proposto dal recente DPCM sui Livelli di assistenza, servizi in grado di fornire diagnosi, cura e presa in carico dei disturbi neurologici e psichiatrici dell’infanzia e anche dell’età adolescenziale interfacciandosi, a tale scopo con l’unità dipartimentale di secondo livello di cui al punto seguente;
Tali servizi di Neuro Psichiatria Infantile e dell’Adolescenza da un lato devono rinforzare la loro pratica ambulatoriale in stretto raccordo ed integrazione con le strutture riabilitative, dall’altro devono poter fruire di spazi residenziali e semiresidenziali per trattamenti di cura più intensivi e/o prolungati nel tempo. Tali spazi potranno essere gestiti con una collaborazione con il privato, tuttavia la loro direzione tecnico-organizzativa deve afferire al Servizio pubblico, anche in collaborazione con i Dipartimenti di Salute Mentale.
si propone, a livello sovradistrettuale, almeno una unità interdipartimentale per ASL che sia in grado di svolgere un attività di secondo livello finalizzato all’intervento precoce specialistico sul disagio psichico che si manifesti in forme importanti come depressioni, breack-down evolutivi, disturbi del comportamento alimentare, D.A.P., disturbi ossessivi e esordi psicotici. E’ evidente come tale unità debba essere formata da operatori abituati a lavorare quotidianamente insieme con una formazione comune che va costruita "little by little" e che non può essere data a priori per nessuno, soprattutto per quanto riguarda l’aspetto del lavorare insieme, il lavorare con precisione, rapidità ed efficacia. In alcune realtà italiane per rispondere a questa esigenza sono state create delle unità per la salute mentale della adolescenza all’interno dei dipartimenti di salute mentale, ma, tuttavia, tale unità potrebbe — almeno per ora — situarsi nel territorio di frontiera tra diversi dipartimenti come quello materno-infantile, tossicodipendenze e salute mentale con una rete forte con i servizi sociali e soprattutto ospedalieri (pediatria — ostetricia — ginecologia — psichiatria). Unità interdipartimentali costruite con operatori provenienti da questi dipartimenti e che in una fase sperimentale di 12-18 mesi opereranno per un tempo parziale ma cospicuo in questa nuova attività clinica e di prevenzione secondaria. Le figure professionali proposte sono psichiatri e neuropsichiatri infantili, psicologi, educatori, infermieri mentre ogni unità deve essere sostenuta almeno da un personale amministrativo;
I ricoveri ospedalieri con diagnosi psichiatrica, a carico di minori di 18 anni, sono aumentati del 30%, mentre è evidente nella pratica di tutti i Servizi come sia aumentata notevolmente la richiesta di intervento su la fascia di età 14-24 anni per gravi situazioni psichiatriche, individuali e talvolta famigliari. Il gruppo ritiene che è ormai necessario per la nostra Regione programmare spazi di ricovero (Ospedaliero- Territoriale) per queste situazioni cliniche che devono assolutamente evitare il ricovero negli usuali servizi psichiatrici di diagnosi e cura. Si propone che:
sia attivata almeno una Comunità Terapeutica, per questa fascia di età, in ogni ASL;
vengano attivati alcuni letti ospedalieri dedicati, ad esempio come unità semplici all’interno delle unità ospedaliere di psichiatria, in ogni macro-area della Regione: ponente, Genova, levante.
è fondamentale quanto le linee guida accennano in merito alla ricerca ed alla prevenzione: tuttavia per calare dei buoni principi nella realtà occorre sensibilizzare non poco gli organismi regionali ed aziendali affinché questa unità interdipartimentale sia dotata di una sufficiente visibilità ed energia istituzionale per operare in questi campi in rete con tante diverse istituzioni ed agenzie necessarie per ben operare insieme. Quello che il gruppo teme è che tutti questi scritti, al di la delle buone intenzioni di chi li ha redatti e del Ministro della Sanità che gli ha promossi, rimangano solo "fumo negli occhi" per non vedere che manca "l’arrosto".Un esempio: è evidente come gli interventi da un lato di tutela dei bimbi nati in famiglie dove uno o due famigliari presentino patologie psichiatriche importanti, così come gli interventi sulla gravidanza ed il puerperio a rischio di insorgenza di patologie psichiatriche della madre e della relazione diadica madre-bambino, siano punto cruciale di una vera prevenzione, almeno secondaria, delle malattie mentali. Essi quindi dovrebbero essere pratica primaria nel lavoro dei nuovi servizi, ma per attuarli occorrono: cultura, notevole potere contrattuale nell’essere in rete con gli altri servizi sanitari e sociali, sufficienti mezzi —anche economici — per garantire formazione continua, supervisioni e tempo e capacità di analizzare i dati, il materiale clinico e promuovere quindi — come già più volte sopra accennato — interventi rapidi, precisi ed efficaci.
Importante è quanto le linee guida accennano in merito alla prevenzione; tuttavia occorre sensibilizzare gli organismi regionali ed aziendali affinché gli interventi in questo campo, sia a livello di prevenzione primaria sia secondaria e/o diagnosi precoce, possano articolarsi in un disegno più organico su tutto il territorio regionale; valutando le caratteristiche metropolitane o periferiche delle diverse aree.
E’ da sottolineare infatti che la situazione generale risente di una disomogeneità marcata sul piano dell’organizzazione dei servizi, in particolare per quanto riguarda i Servizi Consultoriali, Materno Infantili e Centri Giovani;
Questi servizi hanno sviluppato una ampia esperienza nel campo dell’intervento preventivo.
Proprio per non disperdere tale esperienza e il bagaglio tecnico e culturale che ne deriva, è indispensabile che un disegno unitario a livello regionale sostenga gli interventi in questo campo.
Un punto nevralgico, relativo ad interventi di prevenzione primaria, riguarda la scelta di attuare in modo coerente a livello regionale interventi mirati sul problema della dispersione scolastica e della devianza giovanile.
Mentre per quanto riguarda la funzione di prevenzione secondaria e diagnosi precoce, relativamente ai minori figli di malati mentali cronici o di tossicodipendenti e per i minori a rischio psicosociale, i servizi, non solo sanitari ma anche sociali comunali, con le diverse e specifiche competenze, svolgono interventi di rete secondo un modello solidamente acquisito nella nostra regione.
E’ necessario, certamente, potenziare la cultura relativa al modello di intervento di rete tra servizi sanitari e sociali ed anche la rete pediatrica di base anche in riferimento alla attività preventiva al fine di superare la parcellizzazione degli interventi.
Tutto il gruppo ritiene che operare nel campo del disagio psichico nell’infanzia e nell’adolescenza, investendo risorse ben diverse da quelle evanescenti attuali, è compito primario di un organismo politico amministrativo che abbia cura la salute psichica dei propri cittadini per evitare sofferenze psichiche gravi nell’età adulta o almeno ridurne al minino il danno. In questo modo la politica sanitaria nel campo della salute mentale veramente potrebbe muoversi in sintonia, ben diversa da quella attuale, con una politica più generale per il miglioramento della qualità della vita di noi tutti.
RESIDENZIALITA’ PSICHIATRICA
(Dott. Vittorio Valenti)
Il concetto e le pratiche dell’assistenza psichiatrica in luoghi residenziali e semiresidenziali non ospedalieri incrociano tutti i nodi problematici del pensare e fare psichiatria. Tuttavia, a fronte di questo rilievo, bisogna sottolineare la mancanza, nella nostra Regione, di una programmazione che indirizzi e guidi un processo di tale complessità. Questa assenza inevitabilmente spinge il privato, sociale ed imprenditoriale, a svolgere un ruolo predominante in questo settore dove sarebbe invece necessaria una complementarità rispetto all'organizzazione ed alle strutture del DSM.
La recente approvazione di "Linee di indirizzo nazionali per la salute mentale", d’intesa tra Ministero della Salute e Conferenza Stato Regioni, nella parte che riguarda il "Sostegno abitativo: residenzialità e domiciliarità" aggiunge considerazioni che vanno assolutamente riprese:
Deve essere centrale il progetto personalizzato incentivando, promuovendo il sostegno abitativo domiciliare e case di piccole dimensioni. Devono essere evitate forme di ricovero improprie in strutture non deputate alla cura del disagio psichico e modelli di accorpamento di strutture. Va precisato che per strutture residenziali ci si riferisce a quelle strutture intermedie che hanno la funzione di sostenere e accompagnare le persone che esprimono un disagio e una sofferenza psichica nella riappropriazione della propria dignità e della propria autonomia e che non possono essere concepite come una soluzione abitativa permanente.
La dimensione delle case, la loro struttura organizzativa e il grado di protezione non possono essere definiti in modo rigido, devono essere invece elastici e ricchi di determinate opzioni che vadano incontro alle preferenze degli utenti e ai loro bisogni specifici. In questo senso vanno privilegiate strutture di civile abitazione. Gli obiettivi di salute a tal fine devono:
rendere fortemente integrate le residenze con il sistema dei Servizi sanitari e sociali;
ubicare le residenze nel cuore degli insediamenti abitativi e favorire una politica di integrazione con la comunità locale;
incentivare e promuovere le residenze di piccole dimensioni, in modo da favorire un clima che valorizzi relazioni personalizzate, emotivamente investite da pazienti e operatori;
attivare nella comunità terapeutica procedure validate e condivise, che prevedano l’individuazione di percorsi di uscita e la definizione, per ogni persona, di un progetto personalizzato in cui venga chiaramente definito tempo e modalità delle dimissioni;
incentivare esperienze fortemente orientate all’inclusione sociale e al sostegno abitativo di tipo domiciliare.
La dimissione dalla residenza e la costruzione di una rete relazionale in cui l’utente è inserito come protagonista attivo della propria storia devono essere considerati gli obiettivi più importanti da perseguire.
Vanno riconosciute, valorizzate e promosse tutte quelle esperienze che si possono indicare come sostegno abitativo, ovvero gruppi-appartamento e case famiglia (prevedendo la presenza di personale per fasce orarie) che rispondono ai bisogni di inclusione sociale con una attenzione al reinserimento lavorativo.
Vanno valorizzate le risorse (anche relazionali) messe a disposizione dall’utente nella convivenza (da tre a cinque componenti), tese a riguadagnare la propria autonomia e la propria autodeterminazione.
Provando a sintetizzare: si parla di case di piccole dimensioni, di civile abitazione, ubicate nel cuore degli insediamenti abitativi, integrate con la comunità locale, e per ogni persona va definito un progetto in cui siano indicati i tempi delle dimissioni. Questo modello di residenzialità terapeutica sembra superare la comunità terapeutica come struttura facendone piuttosto sopravvivere la cultura e la funzione all’interno di una rete di abitazioni: una comunità diffusa che faccia parte di una comunità allargata. Un altro modo per descrivere questo modello è capire se vogliamo far prevalere il contenimento o quello che oggi definiamo come "recovery". Il contenimento avviene dentro la struttura, la recovery ha bisogno di spazi esterni. Questa è una differenza sostanziale sul piano delle idee e sul piano operativo.
Le strutture residenziali, sia a gestione diretta che convenzionate, vanno collocate in maniera forte all’interno del circuito di risorse del DSM, unico modo per evitare il rischio di relegarle a contenitori dei fallimenti dei servizi, riproponendo modalità istituzionali. Pare utile estendere l’esperienza positiva di "tavoli di progettazione e verifica" tra operatori dei DSM e delle strutture, avviando un percorso di condivisione che porti come risultato ad un sempre maggiore coinvolgimento, anche istituzionale, dei rappresentanti delle strutture negli obiettivi e nelle strategie del DSM.
La questione del numero dei posti letto, pur significativa, non va considerata al centro della discussione sulle SR. I dati nazionali indicano in circa 30.000 i posti residenziali ( acuti + residenze) con circa 5 posti/10.000 abitanti, a fronte dei 70.000 del 1978. Si tratta di un dato che ci colloca in una posizione intermedia in Europa. Vanno tuttavia sottolineate (ricerca progress acuti) alcuni aspetti come le notevoli differenze regionali (0,3/10.000 posti acuti in Umbria rispetto a 3/10.000 in Calabria), od il fatto che il 55% dei posti acuti si trovi in case di cura private. Il dato della Liguria ci colloca ad un livello superiore alla media nazionale: 6,2/10.000 abitanti (1,3 acuti + 4,9 SR): sono quindi necessari interventi di governo su questo settore come il pieno utilizzo dei filtri rappresentati dalla semiresidenzialità ( 769 posti, 1,7/10.000) o la riconversione di posti in centri crisi territoriali per gestire situazioni di pre o post crisi (tipo SEPA), ed infine lo stimolo all’incremento di posti in uscita verso strutture leggere (comunità alloggio e case autonome). La questione del numero dei posti dovrebbe uscire così da una definizione fissa dell’offerta basandosi su una risposta di cura flessibile collegata ai bisogni delle persone
L’ obiettivo principale dovrebbe riguardare lo spostamento del finanziamento dal posto letto al percorso di cura nella residenzialità. Sono quindi i bisogni del paziente ad essere intensivi od estensivi, con una conseguente ricaduta su durata della cura e costi del ricovero. Le strutture vanno quindi intese sia come segmento del servizio psichiatrico, ma anche e soprattutto come case, luoghi da abitare, all’interno di un lavoro per la costruzione di un abitare che eviti il riprodursi di modalità assistenziali tipiche delle istituzioni.
Considerare centrale non la tipologia della struttura ma un progetto personalizzato, capace di rispondere a specifiche domande di cura, ridimensiona il ruolo dello special housing, ed incrementa i programmi di supported housing: basato sull’utilizzo di risorse abitative non sanitarie e su servizi flessibili di sostegno, integrati nella comunità, con il contributo di una pluralità di soggetti sociali: enti, familiari, utenti, volontari.
Nella valutazione e nell’accreditamento delle strutture le variabili ambientali andrebbero considerate come determinanti di esito più forti di variabili legate a diagnosi e disabilità dei pazienti. Quindi: relazioni con le famiglie, relazioni dentro la struttura, uso del denaro, programmi lavorativi, incremento della rete sociale: le strutture si qualificano per la quantità e qualità delle connessioni che sono in grado di aprire e sviluppare.
Il ruolo dei Distretti sociosanitari, pur non completamente definito (budget?), sulla semiresidenzialità e residenzialità, pone interrogativi ed assieme apre nuovi modelli di intervento e di gestione nel campo delle disabilità multicomplesse, costringendo a ripensare i modelli di competenze sinora utilizzate dai servizi. In particolare le unità di valutazione multidisciplinare (UVM) possono diventare luogo di progetti individualizzati basati sui bisogni dei pazienti, superando la frammentazione degli interventi dei servizi.
Nei piani dei Distretti sociosanitari andranno evidenziate azioni di inclusione sociale da sviluppare sull’asse casa, attraverso una gestione che integri interventi di diversi soggetti pubblici (ASL, Comuni, ARTE) e preveda una partecipazione diretta degli utenti nella progettazione di Alloggi di mutualità.
La questione delle strutture a doppia diagnosi pare sempre più una criticità da affrontare, mentre si rafforza l’opinione di trovarsi di fronte ad artefatti prodotti da classificazioni diagnostiche sempre meno sostenute dall’evidenza. Dalle tipologie delle strutture a percorsi personalizzati costruiti sui bisogni delle persone: ovvero dalle semplificazioni istituzionali alla complessità degli individui. Un discorso a parte meritano le SR per adolescenti: anche recenti linee guida suggeriscono l’esigenza di luoghi dedicati ai pazienti giovani. Tuttavia va sottolineato che un intervento sugli adolescenti non può partire dalla costruzione di strutture residenziali, ma dall’organizzazione di équipe territoriali che, utilizzando risorse di più Dipartimenti (Materno Infantile, SERT, Salute Mentale), siano in grado di offrire una presa in carico efficace.
Va sottolineato il ruolo della formazione, non come qualcosa che si aggiunge ma come esigenza strutturalmente legata alla capacità degli operatori. Vanno favoriti programmi di formazione integrati tra strutture a gestione diretta ed indiretta, mettendo in comune e confrontando sistemi di cura e di relazione operanti nella residenzialità. Bisogna affrontare, stimolando l'Università ad una maggiore capacità di proposta, la questione delle professionalità presenti nelle SR, garantendo l’inserimento di figure professionali come gli educatori ed i tecnici della riabilitazione.
RETI SOCIALI ED AUTO-AIUTO
(Dott. Marcello Macario)
Credo che il punto di partenza possa essere il considerare gli interventi di salute mentale attuati sul territorio come finalizzati alla (ri)acquisizione dei diritti di cittadinanza da parte degli utenti. Per diritti di cittadinanza intendiamo, molto banalmente, le cose che ognuno di noi ha o vorrebbe avere nella sua vita: una casa, un lavoro, l’autonomia economica, una rete di relazioni sociali, degli amici, un partner ed anche il diritto alla recovery o guarigione o ripresa, ovvero a poter intraprendere un "viaggio" diretto a riprendere il controllo della propria vita.
Tutti questi diritti crediamo che diventino realmente esigibili se la salute mentale non rimane una faccenda tecnica e o sanitaria, ma coinvolge anche come protagonisti attivi il paziente stesso i suoi famigliari e la rete sociale del territorio. Di conseguenza mi pare che sia necessario porsi qualche domanda sul significato culturale del lavoro sociale cercando di andare oltre la sensazione di disagio e fatica che avvertono molti operatori, che avvertiamo noi tutti, che ci sentiamo assediati dai cittadini, dai politici, dagli utenti, dalla pressione sociale alla delega, dalle richieste di aiuto, dalla diminuzione delle risorse, dalle competizioni per gestire servizi (non a caso alcuni anni fa il Gruppo Abele aveva organizzato un convegno su questi temi che aveva come sottotitolo " strategie per uscire dall’assedio").
Che cos’è dunque questo lavoro sociale?
Abbiamo preso spunto da alcune considerazioni su un libro di Angela Fedi. In questo libro viene inteso il lavoro sociale non come il lavoro dei servizi, sociali e sanitari, ma come il lavoro su questioni sociali, cioè comuni, la cui titolarità nelle cause, così come nella definizione e nella gestione, è collettiva.
Se vogliamo fare un lavoro sociale di questo tipo è fondamentale trovare qualche modo, strategia o sistema per recuperare, soprattutto noi come operatori, una tonalità emozionale positiva.
I famosi studi di Ciompi dicevano che esistono tre fattori prognostici importanti nella evoluzione positiva dei disturbi psichiatrici gravi, che non sono aspetti tecnici ma sono le aspettative positive degli utenti dei famigliari degli operatori.
Considerare il lavoro dei servizi come parte di un lavoro sociale che si articola nel territorio ("in vivo") e non solo all’interno di ambulatori, ospedali, centri diurni e strutture (ovvero "in vitro") significherebbe uscire finalmente dalla pratica della riabilitazione psichiatrica come intrattenimento del paziente.
Lo sviluppo di pratiche di auto-mutuo-aiuto è una componente fondamentale del lavoro nelle reti sociali ma pone alcuni temi e problemi su cui sia utile riflettere bene per evitare alcuni grossolani fraintendimenti, primo fra tutti quello di considerare l’auto-aiuto una nuova tecnica.
Chiediamoci quindi qual è la collocazione dell’auto-aiuto in quel particolare iter che conduce una persona a diventare paziente? Dove sta l’auto-aiuto rispetto al processo clinico?
Troppo spesso siamo portati a suggerire l’auto-aiuto come integrazione di un percorso terapeutico, inteso come variabile indipendente. Altre volte come estrema ratio, prima di andare a Lourdes, tentativo ultimo di una sequenza di offerte che non hanno esiti positivi. C’è almeno un’altra possibilità l’auto-aiuto come accoglienza , come spazio formativo che orienta verso l’utilizzazione critica e selettiva dei servizi che favorisce la formulazione di una domanda di aiuto negoziale ai professionisti. In sostanza un supporto che precede e accompagna l’iter istituzionale e non un suo optional contenente i rischi di dipendenza, di possesso e di occupazione totale della persona da parte delle istituzioni.
Elenco i punti di una possibile agenda di lavoro sul tema reti sociali auto-aiuto per i prossimi mesi.
Abbiamo quattro aree:
l’abitare
il lavoro
l’organizzazione del lavoro dei servizi
l’integrazione tra il sociale e il sanitario.
Sull’area dell’ABITARE, riteniamo che siano prioritari alcuni aspetti.
Lo sviluppo di interventi leggeri, alloggi protetti, convivenze di mutualità, che si fondino anche sulla collaborazione attiva con le Associazioni di utenti. Occorre sviluppare un rapporto organico con l’ARTE affinchè i DSM e le Associazioni stesse possano ottenere in affitto degli alloggi.
L’attivazione di esperienze di "affido famigliare" e per il "dopo di noi", al fine di rispondere ai bisogni di socialità che risultano particolarmente insoddisfatti in situazioni che presentano un elevato carico famigliare o quando la famiglia stessa viene a mancare. Si tratta di sviluppare un’ampia gamma di interventi che vanno da affidamenti temporanei nei fine settimana o in periodi limitati dell’anno a soluzioni durature.
Riguardo al tema del LAVORO segnaliamo la necessità che si applichi concretamente una vecchia legge, la 381/91 sulle Cooperative Sociali, trovando il modo di fare dei passi avanti rispetto alla possibilità che hanno gli enti pubblici di dare lavoro direttamente alle Cooperative Sociali di tipo B in deroga al meccanismo degli appalti.
C’è poi la necessità di un maggiore sostegno ai percorsi di inserimento lavorativo in tutte le loro fasi, in collaborazione più stretta con i centri per l’impiego. C’è la necessità di rivedere il discorso sulle borse di lavoro dando delle linee di indirizzo più omogenee a livello regionale.
Per quanto riguarda l’ORGANIZZAZIONE DEL LAVORO DEI SERVIZI, ecco alcuni aspetti cruciali.
la necessità di intervenire per una rinnovata attenzione alla formazione degli operatori.
il coinvolgimento degli utenti e dei famigliari nella programmazione, gestione e valutazione dell’attività dei DSM.
il sostegno concreto da parte dei DSM allo sviluppo di esperienze gruppi di auto-aiuto. E’ tuttora presente una grande cautela nei diversi luoghi di cura istituzionali riguardo all’auto-aiuto, che spesso si sviluppa in un sottobosco che l’operatore non vede o vive con sospetto oppure, più raramente, come un talismano che potrebbe risolvere tutto. E’ fondamentale, come già detto in precedenza, che l’auto-aiuto non diventi una nuova tecnica terapeutica ma piuttosto che contamini lo stile di lavoro dei servizi.
la formazione e l’utilizzo di "facilitatori sociali" all’interno dei DSM: si tratta di una nuova figura professionale già attiva in alcune aree (Toscana, Lombardia) che può svolgere un ruolo di tutoraggio e supporto paritario nel percorso di reinserimento sociale di persone con gravi problemi psichiatrici, integrandosi con gli interventi "tecnici" svolti dagli operatori sanitari. I "facilitatori sociali" possono essere utenti o ex-utenti con esperienza consolidata in gruppi di auto-mutuo-aiuto e buone capacità di relazione solidaristica.
Ed infine, alcuni aspetti della INTEGRAZIONE TRA IL SOCIALE E IL SANITARIO che appaiono da sviluppare sono:
La costruzione di nuove forme di governance a livello locale con particolare attenzione al ruolo ed al protagonismo dei soggetti "svantaggiati"; si tratta di andare oltre il coinvolgimento episodico e un po’ rituale degli attori sociali del territorio (tipicamente nel momento della costruzione dei Piani di Distretto) per costruire effettivamente dei processi culturali capaci di sostenere nella quotidianità il governo locale dei problemi. Le "Linee di indirizzo nazionali sulla salute mentale" affermano che "è necessario che la ASL si doti di un proprio Piano di Azione Locale per la Salute Mentale elaborato attraverso pratiche di concertazione con tutte le agenzie del proprio territorio (Distretto, Enti Locali, Impresa sociale e imprenditoriale, associazioni dei familiari e degli utenti, organizzazioni del mondo del lavoro e sindacali, volontariato e organizzazioni culturali e ricreative, del mondo della formazione)";
Una forte iniziativa di informazione e formazione che coinvolga i Tribunali, i Servizi Sociali, i Dipartimenti di Salute Mentale e le Associazioni di utenti e famigliari per utilizzare correttamente le potenzialità della legge sulla Amministrazione di Sostegno,
il supporto concreto a progetti sperimentali a livello regionale in materia di politiche sociali: il DGR 1122 del 27/9/07 promuove e finanzia progetti in 16 diverse aree di intervento ma i temi riguardanti la salute mentale sono praticamente assenti e questa disattenzione è sorprendente e grave.
DIPENDENDENZE E SALUTE MENTALE
(Dott. Vico Ricci)
Introduzione
La letteratura scientifica internazionale, la prassi (la gestione quotidiana del paziente con molteplicità diagnostica) ci consegnano sempre di più l’idea che il Disturbo da Uso di Sostanze possa essere considerato un Disturbo Mentale, sia come evento conseguente all’uso, sia come psicopatologia che lo precede ed induce.
In tale ottica all’interno delle questioni che riguardano la Salute Mentale non è più possibile trascurare il nodo della Psichiatria delle Dipendenze, i punti di convergenza tra i due settori, le specificità di ciascuno e le forme di riorganizzazione che determino un migliore quadro di assistenza alle persone con Disturbo da Uso di Sostanze.
A. I fattori di convergenza
1. Il problema dello stigma, dell’isolamento sociale, dell’inclusione.
Sia per i pazienti psichiatrici che per coloro che hanno disturbo da uso di sostanze esiste il rischio del pregiudizio e del conseguente isolamento sociale, perdita dei diritti sociali (casa, lavoro, ecc.). Questa area è stata fino ad oggi gestita separatamente, anzi, frequentemente, in concorrenza tra DSM e DD; è evidente che tale condizione non è corretto che persista ulteriormente ed è necessario che si giunga ad una azione comune, per l’utilizzo migliore delle risorse in campo. Tale evento è sicuramente facilitato se avviene all’interno di un dominio integrato per la gestione della salute mentale della popolazione.
2. L’esordio
E’ noto che i più frequenti disturbi mentali insorgono in epoca adolescenziale, allo stesso modo i disturbi da uso di sostanze, è pure consapevolezza comune che i due fenomeni oggi sono con grande frequenza associati (Curr Opin Psychiatry. 2007 Jul;20(4):359-64. "Age of onset of mental disorders: a review of recent literature". Kessler RC. Et all. Department of Healthcare Policy, Harvard Medical School, Boston, MA 02115, USA.). Qui di seguito si indica l’intervallo dell’età di esordio di alcune frequenti condizioni psichiatriche :
Fobie (7 — 14)
Disturbi del controllo degli impulsi (7 — 15)
Psicosi non affettive, l’intervallo va dai 13 ai 20 anni e attraversa l’adolescenza
Disturbi da uso di sostanze (18 — 29)
Disturbi dell’umore (25 — 45)
Altri disturbi d’ansia (25 — 53)
E’ evidente che non è possibile affrontare in modo settoriale o parcellizzato tale condizione, infatti, l’esito dell’esordio è connesso alla precocità della presa in carico (Archie S, Rush B R et all, "Substance abuse in first — episode psychosis: prevalence before and after early intervention". Schizophr Bull. Mar, 2007), alla continuità della cura ed alla coesione del gruppo curante. Queste riflessioni pongono il problema di una organizzazione che mette in comune le risorse dei servizi interessati alla gestione dell’esordio (CSM, SERT, SPDC e NPI).
In questo caso è fondamentale che sia realizzato a livello locale:
Il sistema omogeneo di allerta rapido (118, Pronto Soccorso, SPDC)
Il sistema omogeneo di presa in carico precoce (DSM, DD, NPI)
Il sistema omogeneo dei percorsi di cura in adolescenza.
3. La tempestività della presa in carico
Il passaggio da un servizio sanitario che attende i paziente ad uno che li "cerca" e non li "dimentica" è fondamentale nell’evitare la lunga latenza tra esordio e presa in carico. Tale fatto accomuna sia i DSM che i DD, infatti, recenti rilevazioni epidemiologiche, sia nazionali che europee, in particolare nel settore delle dipendenze, indicano che in entrambi i settori la latenza è di molti anni, 5 — 10 o più, ("Rapporto sulla Tossicodipendenza in Italia", 2006. "Rapporto Europeo sulla Tossicodipendenza", OEDT , 2006 e Rapporti delle ricerche Progress Strutture e Acuti, Seminario Genova, 2008), la latenza comporta difficoltà di cura, stabilizzazione dei sintomi, rischio di cronicità e di isolamento non solo sociale ma anche "cognitivo".
I servizi per le dipendenze hanno da tempo messo in atto strategie per l’approccio precoce ("bassa soglia d’accesso", "approccio motivazionale", "unità di strada", ecc.), la messa in comune di esperienze e risorse può contribuire a mettere in atto metodologie di tempestività e precocità della presa in carico. Questa condizione, assieme alla continuità (ricerca del paziente che abbandona la cura) ed alla promozione delle abilità del singolo possono contribuire la contenimento dello stigma, della cronicità e dell’isolamento.
4. Il modello di presa in carico
La modalità di presa in carico dei pazienti all’interno dei DD e DSM è oggi, nei luoghi dove l’organizzazione di entrambi è più formalizzata e avanzata, molto sovrapponibile; infatti, non è possibile la presa in carico di condizioni come le psicosi o i disturbi da uso di sostanze, anche non complicati da altre diagnosi, con modi individuali; sempre occorre che allo psichiatra si affianchino altre figure professionali, psicologi, infermieri, educatori, per la gestione integrata delle varie aree di disagio (sintomatologie, cognitive, delle abilità sociali, ecc.) del paziente; non solo, si rende anche necessaria la gestione in luoghi differenti della condizione del paziente a seconda del tipo o della area di gravità e forma della sintomatologia e fase della malattia. Tutto questo, sinteticamente, avviene per tutta la gamma di pazienti sia dei DD che dei DSM e spesso si incrociano nei differenti luoghi di cura.
E’ necessario allora per ogni singolo paziente:
Responsabilizzazione nella continuità della cura
Esplicitazione delle aree di cura
Esplicitazione dei responsabili delle aree e fasi e luoghi di cura
Coesione tra le varie parti in azione
Tutto questo avviene con maggiore facilità in un contesto di coesione da parte delle professioni in azione.
5. La cronicità
Sia i DSM che i DD hanno a che fare con il fenomeno della cronicità, i DSM da sempre, i DD da alcuni anni; questo fenomeno è, per i DD, in particolare, dovuto all’emergere, o meglio, al riconoscimento clinico della esistenza di una parte importante di pazienti che presentano una complessità diagnostica che porta alla necessità di cura di molti eventi sintomatologici e di inabilità che persistono nel tempo; spesso oltre il compenso ed il controllo dell’uso di sostanze.
Avere in comune tra i Dipartimenti in menzione un problema di questo genere, afferente alla sfera del disturbo mentale, è motivo di frequente affinità di azione.
Inoltre diventa necessario la messa in rete di risorse, in particolare, per l’accoglienza residenziale e semiresidenziale di tali situazioni psicopatologiche.
6. I luoghi della cura
Per entrambi di dipartimenti si tratta di servizi territoriali (SERT, CSM, DH, ecc.), di servizi ospedalieri (SPDC, Case di cura e altri), di strutture residenziali pubbliche e private (Comunità Terapeutiche).
In un sistema razionale la gestione del tutto, visto quanto detto in premessa, dovrebbe essere omogenea e coordinata, si è detto infatti che i pazienti hanno spesso bisogni e percorsi comuni che frequentemente si incrociano. Oggi la gestione è separata e spesso doppia o ancora in competizione, il risultato è non economico, in senso stretto, e irrazionale dal punto di vista clinico. Per esempio la gestione simultanea o in luoghi coincidenti di aree di problema possono far rendere più agevole l’accesso ai servizi e più amichevole, basti pensare alla possibilità effettiva di apertura dei servizi non ospedalieri per 12 0 24 ore al giorno; allo scambio immediato e naturale di informazioni tra operatori, alla gestione meno drammatica e conflittuale delle urgenze. Infine la possibilità di accesso di tutti i pazienti a tutte le possibili aree di cura fornite da un ampio dipartimento in una data area geografica.
Quanto sopra può essere un obiettivo da raggiungere in modo progressivo, in ogni caso con tempi definiti (2 — 3 anni) e delineato sulle risorse locali.
7. L’immigrazione e la multietinicità
Tutta la sanità si confronta con tale questione, quindi anche i DSM ed i DD, assai di frequente l’immigrato (proveniente dall’est Europa, dai paesi africani, dai paesi asiatici, dai paesi sud e centro americani, ecc.) pone ai due dipartimenti problemi simili, coloro che hanno problemi di sostanze frequentemente prospettano disturbi mentali di difficile collocazione (primari, indotti dallo sradicamento, secondari all’uso di sostanze, ecc.); la presa in carico ha due difficoltà: la condizione di regolarità o meno dell’ingresso nel territorio nazionale, la situazione culturale. Si rende necessario un percorso comune conoscitivo – formativo della peculiarità della transculturalità tra i dipartimenti DD e DSM.
8. Formazione, ricerca e innovazione
E’ evidente che i percorsi formativi, sia precedenti l’inserimento al lavoro nei dipartimenti in menzione sia successivi, devono tenere conto delle novità in ambito psichiatrico degli ultimi anni in relazione all’uso di sostanze. E’ altamente probabile che questo aspetto formativo appartenga alle scienze psichiatriche ed alle relative scuole di formazione universitaria ed in questo senso dovrebbero essere emanate indicazioni vincolanti per le Università.
La ricerca dovrebbe svilupparsi per entrambi i settori (DD e DSM) prevalentemente in area epidemiologica, sull’esordio, sulle metodologie di presa in carico, sulle metodologie di sviluppo delle abilità personali del paziente.
L’innovazione dovrebbe essere orientata nell’ambito della diagnostica e approccio specialistico ad alcune patologie emergenti (complicanze cognitive da uso di sostanze, disturbi del comportamento alimentari, disturbi di personalità, molteplicità delle dimensioni diagnostiche). L’utilizzo di metodiche di diagnosi standard (questionari e test) e per immagini (fRMN, PET, ecc.) dovrebbe essere reso diffuso, così come il monitoraggio delle condizioni organiche nei pazienti in trattamento con psicofarmaci.
Infine, l’addestramento al monitoraggio dei casi e la valutazione di outcome. Tutto quanto dovrebbe essere gestito in modo tale da mettere tutti gli operatori addetti a vario titolo alla salute mentale della popolazione in percorsi formativi e di ricerca comuni e attuati assieme.
9. Il paziente in ambiente penitenziario
A questo proposito è utile considerare il documento prodotto dal gruppo di lavoro specifico; in ogni caso vale la pena di ricordare che molti dei punti sopra descritti sono presenti in ambiente penitenziario.
L’accordo tra lo Stato e le Regioni del marzo u.s. ed il relativo DPC firmato il 01.04.08 concernente " Modalità e criteri per il trasferimento al SSN delle funzioni sanitarie, dei rapporti di lavoro, delle risorse finanziarie e delle attrezzature e beni strumentali in materia di sanità penitenziaria", in particolare nell’allegato A, nelle sezioni riguardanti la "Prevenzione, cura e riabilitazione per le dipendenze patologiche" e la "Prevenzione, cura e riabilitazione nel campo della salute mentale" si pone il problema dell’approccio integrato ai disturbi mentali che si associano ai disturbi da uso di sostanze. Nello stesso documento, si ribadisce il modello del lavoro d’équipe già in atto nei SERT carcere e si sollecita il modo della presa in carico globale e della continuità della cura per le persone con disturbo mentale. Tali condizioni portano a considerare, per le condizioni comorbili intese di lavoro comuni tra i due settori sia all’interno degli istituti che poi, per la continuità all’esterno.
I concetti sopra espressi sono ribaditi anche nelle "Linee di indirizzo nazionali per la salute mentale", nella sezione dedicata al "Carcere ed OPG". In entrambi i documenti citati si pone il problema dell’epidemiologia dei disturbi mentali in ambiente penitenziario e quelli comorbili; anche in questo caso appare necessaria una opportuna collaborazione per la rilevazione dell’entità dei fenomeni.
B. I fattori di specificità
10. La differente organizzazione dipartimentale.
Come è noto i due dipartimenti sono regolati da differenti normative, di natura Nazionale o Regionale; la peculiarità si trova soprattutto nel settore delle dipendenze dove all’interno dei dipartimenti, in modo stabile, si trovano le Comunità Terapeutiche appartenenti al privato sociale; tale condizione è riconosciuta da parte di tutti gli operatori come un valore aggiunto all’operato sia pubblico che privato. La rete dei servizi pubblico — privato è fattore non rinunciabile nell’azione di prevenzione, cura e riabilitazione delle dipendenze; fenomeno, quindi, da sviluppare e da aggiornare in modo continuativo, rispetto al frequente modificarsi della forma clinica della psicopatologia connessa all’uso di sostanze.
11. La tendenza al reclutamento precoce delle persone con problemi da uso di sostanze.
Tra le peculiarità del lavoro nelle dipendenze abbiamo la continua ricerca della messa a punto di strategie del contatto precoce, con le persone in fase di inizio di consumo reiterato delle sostanze. Più sopra si è detto qualcosa di simile per i restanti disturbi psichiatrici, quando si è fatto cenno alla necessità delle buona presa in carico all’esordio; ebbene qui ci sono punti di azione comuni e la valorizzazione, per le dipendenze, del "lavoro in strada", in ambienti ludici, in scuola e nelle famiglie a rischio. Da questo punto di vista appare utile un percorso di scambio di esperienze che appartengono al domino della psichiatria dell’infanzia (bambini in famiglie a rischio), la psichiatria dell’adulto (esordio adolescenziale dei disturbi) e la psichiatria delle dipendenze (contatto con le persone in ambienti non clinici).
12. le cure residenziali e in DH.
Fino a non molto tempo fa le cure non ambulatoriali dell’area delle dipendenze e della psichiatria apparivano mondi assolutamente distinti; attualmente, da un lato la residualità manicomiale si sta riducendo di entità per cui i pazienti delle comunità psichiatriche sono più giovani (come da sempre sono nelle comunità per tossicodipendenti) e spesso hanno avuto esperienza di sostanze (compreso alcol), anche quelle specializzate per adolescenti o per disturbo del comportamento alimentare, hanno a che fare con persone che di frequente hanno fatto uso di sostanze; dall’altro lato le persone con uso di sostanze, nelle residenze, hanno spesso età più avanzata, oppure restano nel contesto molto a lungo (è in atto l’osservazione di fenomeni di cronicità significativa, vicina a quella psichiatrica) e, ancora, si assiste all’evidenza di importanti disturbi psichiatrici in persone che usano sostanze.
La sintesi di tale ragionare è: abbiamo davanti a noi un processo che avvicina, per tipologia di pazienti, per necessità di cure e prassi di lavoro le strutture psichiatriche e delle dipendenze, in particolare quelle per persone con comorbilità. Sarà necessario in futuro ripensare la rete della residenzialità, alla luce di tali trasformazioni.
13. La riabilitazione.
Il punto precedente introduce, anche per la riabilitazione, processi di modifica rispetto alla precedente netta divisione, organizzativa, amministrativa e di prassi tra le dipendenze e la salute mentale.
Certamente le specificità sono ancora del tutto valide, basti pensare che il modello riabilitativo nell’ambito delle dipendenze passa molto poco attraverso il sistema delle attività in DH e molto attraverso il nodo della comunità o del diretto inserimento in azioni di lavoro dall’ambulatorio.
Tenuto conto della crescente "psichiatricità" del disturbo da uso di sostanze, della sua cronicità e di maggiore disturbo cognitivo da parte dei pazienti, si rende necessario un avvicinamento alla esperienza di lavoro in DH della salute mentale da parte del settore delle dipendenze.
SALUTE MENTALE E DIPENDENZE IN AMBITO PENITENZIARIO
(Dott. Paolo Peloso)
A Premessa
1. La legge finanziaria recentemente approvata prevede agli art. 283 e 284: "di dare completa attuazione al riordino della medicina penitenziaria di cui al decreto legislativo 22 giugno 1999, n. 230, e successive modificazioni, comprensivo dell’assistenza sanitaria negli istituti penali minorili, nei centri di prima accoglienza, nelle comunità` e negli ospedali psichiatrici giudiziari, con decreto del Presidente del Consiglio dei ministri da adottare entro tre mesi dalla data di entrata in vigore della presente legge". Ciò con obiettivo di garantire alla popolazione detenuta la stessa tutela della salute garantita al cittadino libero e rompere una tradizione che vede la sanità carceraria separata dal SSN e collocata in un rapporto di committenza con le Direzioni degli istituti. Il DPCM del 1 aprile 2008, con le relative linee di indirizzo, si è occupato di dare attuazione a questi principi.
2. Più dettagliatamente, la finanziaria e i recenti decreti attuativi fissano le modalità e le procedure per il trasferimento al Servizio sanitario nazionale dei rapporti di lavoro in essere relativi all’esercizio di funzioni sanitarie; per il trasferimento al SSN di tutte le funzioni sanitarie, compreso il rimborso della residenzialità; il trasferimento al FSN delle risorse finanziarie, valutate complessivamente in 157,8 milioni di euro per l’anno 2008, in 162,8 milioni di euro per l’anno 2009 e in 167,8 milioni di euro a decorrere dall’anno 2010; il trasferimento delle attrezzature, degli arredi e dei beni strumentali afferenti alle attività sanitarie. All'interno di questo passaggio, assume un'importanza centrale la definizione di funzioni, attività e personale sanitario per comprendere l'ampiezza dell'impegno che il SSR dovrà assumere, tanto sotto il profilo delle responsabilità che sotto quello degli aspetti organizzativi e finanziari. Nelle more del definitivo trasferimento al SSN delle funzioni sanitarie, del personale e delle risorse in materia di medicina penitenziaria il Ministero della giustizia continua a svolgere la funzione di ufficio erogatore per quanto di competenza e sono prorogati i rapporti di incarico, di collaborazione o convenzionali del personale sanitario addetto, non appartenente ai ruoli organici dell’amministrazione penitenziaria, in corso alla data del 28 settembre 2007.
B Le tappe recenti del percorso
1. In occasione del Seminario ministeriale del 20 giugno 2007 sui Trattamenti sanitari obbligatori e l’assistenza psichiatrica erogata in condizioni di restrizione della libertà è emersa l’intenzione di andare verso un superamento graduale dell’Ospedale Psichiatrico Giudiziario (OPG), attraverso una maggiore assunzione di responsabilità da parte delle ASL per gli internati e l’attivazione e il potenziamento dei servizi di psichiatria all’interno degli istituti di pena, perché i detenuti che attualmente sono inviati in osservazione in OPG possano ricevere al loro interno l’assistenza necessaria. Contestualmente, veniva ribadita la necessità del passaggio dell’assistenza psichiatrica intracarceraria alle ASL, in applicazione del D. Lgs. 230.
2. Il Dipartimento Amministrazione Penitenziaria del Ministero della Giustizia emanava un Programma Esecutivo d’Azione (PEA) dal titolo "Servizio psichiatrico: buone prassi per carcere e territorio", invitava i Provveditorati regionali ad avviare o potenziare la collaborazione con i servizi psichiatrici delle ASL e individuava un programma in cinque fasi: formare uno staff centrale e uno periferico, avviare contatti preliminari con gli Assessorati regionali, effettuare una ricognizione dello status dei servizi psichiatrici disponibili in ambito penitenziario e avviare l’istituzione di un Osservatorio epidemiologico presso il Provveditorato Regionale Assistenza Penitenziaria. Il tutto finalizzato alla quinta fase, consistente nell’avvio di tavoli di lavoro finalizzati alla formulazione di piani d’intesa e di accordi di programma.
3. Il Ministero della Giustizia, con circolare dell’aprile 2007 ribadiva l’invito ai Provveditorati regionali e alle Direzioni degli istituti ad attivarsi per un potenziamento e una razionalizzazione del servizio sanitario penitenziario da realizzarsi attraverso un sempre maggiore coinvolgimento dei servizi sanitari regionali e alla creazione di una rete integrata di assistenza, in particolare per l’approvigionamento dei farmaci e per la specialistica. In tale disposizione venivano distinti, secondo la capienza e i problemi di salute riscontrati:
– strutture sanitarie penitenziarie di base (per istituti inferiori ai 200 posti)
– strutture sanitarie penitenziarie complesse (per istituti di dimensioni maggiori)
– strutture sanitarie penitenziarie complesse sede di centro di riferimento regionale.
Il progetto avrebbe dovuto essere presentato all’Assessore regionale, "visto il forte coinvolgimento richiesto al SSR". Per l’assistenza infettivologica e psichiatrica veniva "rafforzata l’indicazione a interessare i competenti servizi territoriali ASL al fine di assicurare livelli adeguati di assistenza".
4. All'interno del passaggio così delineato, la psichiatria rappresenta un nodo centrale, per la frequenza di problemi di salute mentale all'interno delle carceri e il loro intreccio con la questione della qualità della vita e per il riconoscimento da parte della letteratura internazionale della detenzione come fattore di rischio per la malattia mentale e il suicidio. I bisogni sanitari inerenti la salute mentale riscontrati nel corso dell’attività clinica presso gli istituti nei quali i nostri DSM sono già impegnati e le recenti evoluzioni normative e amministrative cui si è fatto riferimento, concorrono nel fare dell’assistenza psichiatrica un’area nella quale appare particolarmente urgente l’individuazione di strumenti finanziari e organizzativi in grado di mettere le ASL della regione in condizione di affrontare la domanda di salute del mondo penitenziario, garantendo standard di assistenza sanitaria prossimi a quelli garantiti sul territorio.
Negli istituiti liguri le attività correlate al trattamento delle tossicodipendenze e il personale impegnato in quell’area sono passate alle ASL a seguito del D. lgs. 230/1999. I Ser. T. sono quindi da quasi un decennio impegnati all’interno degli istituti, con modalità differenziate a seconda della dimensione degli istituti, e questo passaggio (pur in presenza di alcune criticità, soprattutto nei piccoli istituti) può considerarsi realizzato.
Nella realtà Genovese sui due Istituti presenti (Marassi e Pontedecimo) il Ser.T. della ASL3 impegna medici per 108 ore settimanali, psicologi per 87 ore settimanali, 1 assistente sociale a tempo pieno, 1 sociologo, e personale infermieristico per 162 ore settimanali. Il totale dei pazienti assistiti nel 2007 è stato pari a 783.
Nell’imperiese con i suoi 2 Istituti (Sanremo ed Imperia) il Ser.T. della ASL1 impegna medici per 34 ore settimanali, psicologi per 30 ore, infermieri 12 ore alla settimana, assistente sociale ed educatore nel complesso dedicano circa 5 ore a settimana; l’utenza seguita nel 2007 è stimata intorno ai 200-300 soggetti.
Nell’Istituto Penitenziario di Savona il Ser.T della ASL 2 impegna un medico per circa 10 ore settimanali, uno psicologo per 5, un assistente sociale per 2 ore alla settimana e 6 ore di personale infermieristico; l’utenza assistita nel 2007 è stata pari 132 soggetti.
Nell’istituto penitenziario di Chiavari il Ser.T. della ASL4 impegna un medico per 3 ore settimanali, per 25 ore uno psicologo e l’infermiere per 10 ore, l’impegno settimanale dell’assistente sociale è mediamente di 2 ore.
Nell’istituto penitenziario di La Spezia il Ser.T. della ASL 5 impegna all’interno personale medico per 22 ore settimanali, 41 ore per gli psicologi, un infermiere a tempo pieno; l’utenza assistita nel 2007 è valutata intorno ai 150 soggetti.
Nel panorama generale appaiono ancora molto eterogenee le tipologie dei contratti che ogni singola ASL ha con i diversi professionisti, come pure non omogenea appare fra le diverse realtà l’impegno dei diversi medici specialisti del Ser.T.; più standardizzate risultano invece le modalità di assistenza ed i tempi di erogazione e la continuità della prestazione, con particolari difficoltà nelle realtà dove i Ser.T. osservano la chiusura nei giorni festivi.
2. La consulenza psichiatrica viene garantita con modalità ancora eterogenee, ma negli ultimi anni il modello del coinvolgimento di specialisti del Dipartimento di Salute Mentale operanti all'interno di specifiche convenzioni tra i singoli istituti e le ASL si è progressivamente diffuso. Potrebbe essere interessante pensare a un modello di convenzione, almeno per linee generali, omogeneo per la regione, costruito sulla base di quelli esistenti. In tutti i casi, per il momento, purtroppo la convenzione con la ASL per attività di salute mentale riguarda esclusivamente l'intervento del medico psichiatra, mentre dovrebbe in futuro essere estesa ad altre figure per lo svolgimento di attività terapeutiche multiprofessionali e integrate analoghe a quelle garantite sul territorio nei casi in cui il consulente psichiatra ne rilevi la necessità.
3. A Genova Marassi operano 5 specialisti in convenzione, in regime intramoenia con la ASL per 60 ore mensili, che svolgono circa 120 visite mensili per circa 600 detenuti presenti, per il 50% tossicodipendenti e per il 50% stranieri. L'attività è svolta sia in sezione comune che in infermeria, e in generale in tutte le aree dell'istituto dove è necessario.
A Genova Pontedecimo opera 1 specialista in convenzione individuale, di natura libero professionale, per 14 ore mensili, che svolge circa 20 visite mensili per circa duecento detenuti mediamente presenti, con analoga percentuale di tossicodipendenti e stranieri. L'attività è svolta in ambulatori medici.
A Chiavari opera 1 specialista in convenzione con ASL diversa da quella competente, in regime intramoenia, per 8 ore mensili, che svolge mensilmente circa 12 visite per una settantina di detenuti, per un terzo tossicodipendenti e per un quarto stranieri. L'attività è svolta sia in sezione comune che in infermeria, e in generale in tutte le aree dell'istituto dove è necessario.
A Savona opera 1 specialista in convenzione con la ASL, in orario di servizio, per 8 ore mensili che svolge una decina di visite mensili per una quarantina di detenuti presenti, per circa un quarto tossicodipendenti e la metà stranieri. L'attività è svolta in infermeria.
A Sanremo opera 1 specialista in convenzione con la ASL, in regime intramoenia, per 20 ore mensili, per 221 detenuti per un terzo tossicodipendenti e per metà stranieri. L'attività è svolta in infermeria.
A Imperia opera 1 specialista in convenzione individuale, di natura libero professionale, per 8 ore mensili, che svolge mensilmente una decina di visite per un'ottantina di detenuti, per la metà tossicodipendenti e per la metà stranieri. L'attività è svolta in infermeria.
A La Spezia operano 2 specialisti in convenzione, in regime intramoenia, con la ASL per 8 ore mensili, che svolgono mensilmente una quindicina di visite per una sessantina di detenuti (la capienza è in questo periodo ridotta per motivi di ristrutturazione), per oltre i due terzi tossicodipendenti e per la stessa proporzione stranieri. L'attività è svolta in infermeria.
Il dato relativo alla capienza degli istituti è solo uno dei parametri di riferimento possibili. Un altro può essere rappresentato dal turn-over dei detenuti. In alcuni piccoli istituti in particolare, caratterizzati da un elevato turn over, la domanda tende infatti ad assomigliare più a quella di un pronto soccorso (sia per le dipendenze che per la salute mentale) che non a quella di un servizio territoriale, e tende così a crearsi uno squilibrio tra le risorse dedicate (spesso poche ore di personale e solo in alcuni giorni) e la domanda di prestazione continua e caratterizzata da ondate di afflusso irregolari.
Occorre inoltre sottolineare che esiste ovviamente una parziale sovrapposizione tra l’area d’intervento del DSM e quella del SerT, che svolge sempre una quota, più o meno ampia, del lavoro psichiatrico per i tossicodipendenti; ciò rappresenta senz’altro una risorsa rilevante, e per esempio nell’Imperiese, dove il SerT garantisce otto ore mensili di psichiatra ai due istituti di Imperia e Sanremo, questo ha consentito di sopperire almeno in gran parte ai problemi posti recentemente da periodi di difficoltà nel reperimento di un consulente psichiatra.
4. Per quanto riguarda la consulenza psichiatrica, in totale operano pertanto all'interno dei 7 istituti della Liguri al momento 12 psichiatri, uno dei quali in due istituti diversi, per un totale di 120 ore mensili circa. In 11 casi operano in convenzione con le ASL, in 2 no. Effettuano mensilmente circa 170 visite,120 delle quali a Marassi, per un totale di un migliaio di detenuti mediamente presenti (con una media di circa 0.2 visite psichiatriche mensili per detenuto).
5. L’attività presso l’istituto di Marassi – dove per la maggiore capienza, l’esistenza di un reparto infermeria e la possibilità di visita psichiatrica tutti i giorni feriali, i detenuti con problemi anche importanti di salute mentale della regione tendono a essere concentrati — ha determinato, come è emerso nel corso del seminario recentemente dedicato dalla Regione Liguria all’assistenza psichiatrica in carcere, la nascita di fatto di un'area di 15 posti circa, destinata alla grande sorveglianza delle situazioni critiche sotto il profilo della salute mentale e del rischio suicidario. Tra il 2005 e il 2006 sono transitati nell'area 116 soggetti, per il 27% stranieri, che sono rimasti sul piano per un periodo superiore a un anno nel 9% dei casi, e per un periodo superiore a un mese nel 43%. Hanno ricevuto 1.800 visite, pari al 40% circa del totale erogato nell’Istituto. In tale spazio vengono attualmente assicurati minore affollamento (celle con massimo due posti), una copertura maggiore sia sul versante della custodia che dell’assistenza medica e infermieristica, nonché una visita psichiatrica settimanale; la condizione di rischio impone però condizioni di detenzione più restrittive. Il trattamento psichiatrico è però, anche in questo caso, come in generale, esclusivamente farmacologico, e mancano tutte le altre risorse utilizzate dai DSM all’esterno nell’assistenza di pazienti con analoghe caratteristiche, qui aggravate dalla condizione detentiva; ciò impedisce la realizzazione di qualsiasi intervento di psicoterapia istituzionale o riabilitazione, priva il consulente psichiatra dello strumento più importante, quello del lavoro di équipe, il che rende le cure psichiatriche erogate all’interno degli istituti assai meno efficaci rispetto all’esterno.
6. Un altro dato che emerge è la frequenza, all’interno degli istituti, di patologia psichiatrica più e meno grave in tossicodipendenti. Dal momento che è evidente che una sola è la mente, i confini tra le aree sintomatologiche della patologia da dipendenze e delle altre malattie mentali, quando compresenti, non possono essere spesso stabiliti che in via convenzionale. La progettazione, poi, spesso deve essere in questi casi integrata. Esiste quindi un’ampia area di responsabilità comune, all’interno della quale la definizione di competenze e l’organizzazione differiscono tra le realtà dei diversi istituti in rapporto con la tradizione locale, la disponibilità di risorse degli uni e degli altri all’interno, o l’esistenza di specifici accordi. Senza entrare nel merito dei diversi modelli organizzativi, più o meno formalizzati, preme in questa sede sottolineare che gli istituti penitenziari rappresentano un’area d’intervento nella quale l’integrazione, nel campo comune della salute mentale, tra l’azione del DSM e del SerT e la presenza di buone pratiche di collaborazione si dimostrano nel lavoro di ogni giorno particolarmente necessarie.
D. Pazienti internati in Ospedale Psichiatrico Giudiziario (OPG) e altri problemi inerenti l’assistenza psichiatrica per l’autore di reato
1. Strettamente connessa al tema dell’intervento psichiatrico a tutela della salute delle persone detenute, è la questione relativa alle persone residenti nella nostra regione internate in OPG, che possiamo stimare in una quarantina. Gli Ospedali Psichiatrici giudiziari in Italia sono al momento sei, uno solo anche per le donne; da molti anni si discute del loro superamento, in considerazione soprattutto dell’incongruenza del modello manicomiale con l’attuale organizzazione dell’assistenza psichiatrica nel nostro paese e della decontestualizzazione che l’internamento in OP implica per gli internati provenienti dalla maggior parte delle regioni italiane, che ne sono sprovviste, tra cui la nostra.
2. La prospettiva di un graduale superamento dell’OPG ha ripreso vigore anche in risposta all’autorevole sollecitazione giunta dalla Corte Costituzionale la quale ha invitato il legislatore a un ripensamento della questione e rotto l’automatismo tra attribuzione della pericolosità sociale e internamento in OPG, vincolando il magistrato a tenere conto delle preminenti esigenze, costituzionalmente garantite, di tutela della salute della persona nel deciderne l’allocazione e le modalità del trattamento. Occorre anche in questo caso, di fronte a molteplici elementi di novità, recuperare il ritardo accumulato negli anni in cui è prevalso, nella maggioranza dei DSM italiani, un atteggiamento di sostanziale rimozione del problema della cura e del reinserimento del paziente autore di reato. E si pone quindi il problema di reperire risorse e immaginare percorsi tecnici e organizzativi di cura sufficientemente attenti ad aspetti di sicurezza e costruiti in modo sinergico con altri soggetti (Magistratura, Forze dell’Ordine, Avvocati, Periti, Enti Locali, Terzo settore ecc.) per i pazienti in uscita da esperienze di internamento, o in alternativa ad esse.
3. Il problema dell’assistenza psichiatrica dei detenuti all’interno degli istituti e quello della presa in carico dei pazienti internati in OPG rappresentano solo due aspetti oggi di particolare attualità del più generale problema della presa in carico dell’autore di reato nel DSM, che coinvolge tutte le sue articolazioni e merita di diventare sempre più oggetto di attenzione e formazione specifica. Occorre in proposito ricordare infatti:
che numerosi pazienti autori di reato sono in carico ai CSM e ai Centri diurni, e pongono, insieme ai problemi comuni in generale all’utenza assistita, problemi specifici di collaborazione e interfaccia con le agenzie preposte alla tutela della sicurezza e dell’ordine pubblico
che i reparti ospedalieri di psichiatria sono con una certa frequenza coinvolti nel ricovero psichiatrico di detenuti, internati o persone in altro modo sottoposte a provvedimenti di carattere giudiziario, e presso l’ospedale S. Martino erogano consulenza psichiatrica al reparto sanitario destinato ai detenuti;
che la residenzialità psichiatrica a gestione diretta o in convenzione sta già da anni rispondendo ai bisogni terapeutico-assistenziali di un numero crescente di pazienti del DSM sottoposti a misure di vario tipo alternative all’internamento in OPG o alla detenzione.
4. Per quanto riguarda la giustizia minorile, pur non esistendo nella nostra regione istituti detentivi per minori, minori liguri sono detenuti in istituti delle regioni limitrofe, ed è attivo a Genova un ufficio distaccato del Provveditorato per la giustizia minorile di Torino; anche questa problematica non può pertanto essere trascurata all’interno di un ragionamento complessivo sul tema del rapporto tra problemi giudiziari e di sicurezza, esperienze di limitazione della libertà e salute mentale.
Conclusioni — Prof. Luigi Ferrannini
<<Le relazioni e i gruppi di lavoro hanno avuto un’impostazione "aperta": probabilmente era proprio ciò di cui avevamo bisogno in questo momento di confronto e di dibattito, per offrire ai nostri organismi amministrativi, ai nostri tecnici e politici dei momenti di riflessione per la programmazione regionale.
Oggi siamo qui per diverse ragioni, che sono riuscite a trovare una sintesi non facile nella giornata e nella discussione. La prima ragione è stata rievocare la fondamentale Legge 180, rispetto alla quale ancora oggi dobbiamo muoverci con una grande attenzione ai problemi di continuità, perché si tratta di una legge di diritti che ha delle necessità di innovazione. La questione della Legge 180 non appartiene solamente al mondo della salute mentale degli adulti, al mondo dei manicomi e della psichiatria, ma appartiene al nostro Paese.
Affrontare il superamento delle istituzioni, il rapporto tra consenso e obbligatorietà alla cura, i problemi connessi alla partecipazione e alla soggettività degli utenti ("dall’esclusione all’inclusione sociale"): questo è stato il ruolo del superamento dei grandi istituti per l’infanzia e per gli adulti.
Quindi sono necessarie continuità e innovazione: se c’è solo continuità perdiamo il senso della Legge 180, se ci sono solo cambiamento e modernismo rischiamo di perdere un’occasione storica.
Un’altra ragione per cui ci siamo ritrovati qui oggi, è che questo governo in una fase molto travagliata è riuscito comunque a portare a casa, in accordo con tutte le Regioni, le linee di indirizzo, i LEA e naturalmente la questione del Carcere e dell’ OPG. Questa è stata un’occasione formidabile per riflettere anche in casa nostra. Sotto questo aspetto bisogna fare una profonda autocritica, e la devono fare soprattutto i Dipartimenti di Salute Mentale, perché probabilmente questa necessità di confronto e dibattito, anche aspro e faticoso come è avvenuto oggi, doveva essere colta prima. In questo senso c’è un problema di alleanze: non bisogna dimenticare che la Legge 180 è una legge nata da una forte alleanza tra i diritti dei lavoratori e i diritti dei pazienti.
Una questione fondamentale che abbiamo davanti è coniugare i diritti alla cura — i LEA — con i diritti di cittadinanza e mantenere alta l’attenzione alla deistituzionalizzazione: nel nostro Paese stiamo assistendo a massicce politiche di reistituzionalizzazione, non soltanto nel nostro settore, ma anche nel settore degli anziani in cui trionfa quella logica del posto mancante che alla lunga, se è l’unica, diventa una logica perversa, perché ripropone i problemi della separazione e dello stigma e fa perdere la prospettiva della recovery, cioè del ritrovamento di senso anche nell’esperienza di malattia.
Abbiamo poi il problema della tempestività della cura e della continuità, del rapporto tra cure efficaci e qualità della vita, della trasparenza e della necessità di rilanciare il lavoro di équipe e la multiprofessionalità.
È necessario inoltre abbandonare i modelli organizzativi rigidi. Non esistono in sanità modelli vincenti, bisogna avere la capacità di montarli e smontarli all’occorrenza, adeguandoli ogni volta ai nuovi problemi e alla nuove persone.
Quali sono i nuovi problemi? Occorrerà avere attenzione a utenti diversi da quelli per cui abbiamo pensato i servizi: il rischio è oggi di avere servizi che attendono utenti che non arrivano, mentre quelli che arrivano hanno caratteristiche diverse da quei paradigmi di malattia, di persone e di storie di vita per i quali abbiamo organizzato i servizi.
E soprattutto occorre rinnovare l’attenzione ai fattori di rischio, tra cui figurano anche le modificazioni del mondo del lavoro, la precarietà, la non continuità e l’isolamento.
Il problema del quando intervenire: sono necessari interventi precoci, per evitare che la patologia cronicizzi.
Il problema dell’appropriatezza.
Bisogna affrontare il problema dei luoghi sanitari, ma anche dei luoghi sociali: è necessaria una capacità di lavorare nei luoghi fisici della sanità, ma anche di lavorare per la sanità nei luoghi della cittadinanza, nei luoghi della vita: si pensi, a questo proposito, alla grande esperienza dei dipartimenti per le dipendenze e dei servizi di strada.
Abbiamo di fronte degli scenari di cambiamento dell’identità dei professionisti — cambia la domanda, dovrebbe cambiare la formazione — che hanno a che fare con la capacità dei sistemi politici e culturali di intercettarli, governarli nel limite del possibile e supportarli.
La formazione dei medici dev’essere più indipendente, non essere solo legata agli ECM delle case farmaceutiche. Per quanto riguarda i non medici, è necessaria una formazione più colta e più responsabilizzante.
Le professioni di chi si occupa di salute mentale sono professioni deboli, perché all’interno hanno soltanto la forza della capacità di entrare in relazione col paziente, e non si basano su grandi tecnologie. Anche la psicofarmacologia, così importante sul piano sintomatico, non è risolutiva sul piano causale delle patologie: I nostri farmaci sono essenziali e spesso fondamentali, ma solo se inseriti all’interno di una relazione e di un percorso di cura in grado di dare senso all’esperienza di malattia e soprattutto di lavorare sui fattori di ripresa delle persone: così queste nostre professioni così deboli, traggono da questa loro debolezza la loro intrinseca forza.
Sono quindi necessari grande passione e supporto da parte di amministratori, manager e politici, perché se rimaniamo isolati sarà difficile continuare a lavorare su questo crinale così complesso.
Il problema oggi non è stabilire chi vince tra salute mentale degli adulti, Ser.T e neuropsichiatria infantile: il problema oggi è non perdere tutti, e in primo luogo i nostri pazienti e i loro familiari>>.
Tavola rotonda: i protagonisti della salute mentale in Liguria
Dott. Franco Bonanni — Direttore dell’Agenzia Regionale dei Servizi Sanitari
<<Ieri ho avuto modo di ascoltare la relazione di Rossi. Anche io lo conosco da quando studiavo e, affascinato dall’esposizione, ho preso spunto dal suo discorso anche se non sono pienamente d’accordo con tutto quello che ha detto. Quando ha fatto vedere il gorilla e l’essere umano mi sono sentito molto nel tema; due milioni di anni di evoluzione hanno fatto sì che noi quando siamo arrabbiati con una persona facciamo finta di niente, mentre un gorilla reagirebbe in modo molto più diretto, immediato. Io sogno che ci sia un passo successivo per cui si potrà dire ciò che si vuole, magari in maniera educata, senza essere ipocriti. I passi avanti si fanno quando si dicono le cose che si pensano.
Bisogna tentare di proseguire confrontandosi con serenità: questo spero sia il ruolo dell’Agenzia.
Un tema caldo su cui l’Agenzia deve entrare è quello dell’eterna discussione: eterna discussione su quali sono i gestori del territorio, distretti e collaborazione. È questo un tema culturale importante, bisogna cercare di portare avanti i contenuti e non scontrarsi sui modelli, perché le realtà sono diverse.
Si deve cercare di capire come si sia riusciti a far funzionare il modello di Imperia, a far parlare insieme i professionisti.
Un altro tema che mi sta a cuore, avendo avuto l’occasione di lavorare anche all’estero, è il concetto di salute mentale intesa come il completo benessere psicofisico dell’individuo.
L’agenzia ha chiesto un contributo a politici (la politica è l’espressione del tentativo di organizzare la nostra vita) e medici, ma per ora non sono giunti contributi.
Il nostro compito è quello di svolgere un ruolo tecnico di collante tra le varie esperienze all’interno della salute mentale. La ASL3 ha chiesto un contributo sulle aree metropolitane di Genova. È stato accennato da tutte le parti che non bisogna categorizzare la popolazione: la Liguria è un paese di vecchi, non sappiamo se è un paese per vecchi, ma bisogna porre attenzione anche ai giovani, perché è un paese composto da una popolazione che va dalla nascita alla vecchiaia>>.
Dott. Daniela Pietropaoli — Responsabile Dipartimento di Salute Mentale, ASL4
<<L’esperienza della ASL4 è stata quella di provare ad attuare lo spirito della 180 (in un piccolo dipartimento) tentando di unificare il dipartimento e avendo un unico responsabile.
Sicuramente l’operato di questi anni è stato quello di favorire il lavoro territoriale, direzione in cui ci stiamo tuttora muovendo.
Creare 3 strutture semplici identificate con i distretti sociali, importante interazione tra la psichiatria e distretti sociali. E’ un occasione per mettersi insieme e ottenere risultati. E’ un iniziale progetto di buona collaborazione, pur mantenendo ognuno le proprie peculiarità e la propria professionalità, alle quali credo fermamente.
In queste giornate è emersa una richiesta di residenzialità leggera, si è creato uno spazio importante per i progetti riabilitativi, ma anche per affrontare i problemi in modo diverso, come nello spirito della 180.
Siamo ancora incoraggiati dall’idea di vivere in modo diverso la psichiatria: consideriamo tutta la parte delle reti sociali, il tentativo di creare nuovi alloggi per pazienti psichiatrici.
Con i fondi stanziati dall’assessore è prossima l’apertura di un nuovo CAUP in una palazzina di proprietà della salute mentale.
Per l’anno prossimo avremo un nuovo reparto per offrire un servigio migliore per quanto riguarda l’adolescenza e le tossicodipendenze. Tentiamo quindi di coniugare in un luogo i pensieri per adolescenza e tossicodipendenze, problemi di grande attualità.
La possibilità di lavorare secondo questo modello ha dato prova di consentire di lavorare con il sistema della 180, seppur con grande fatica, difficoltà e carenze, ma con la possibilità di offrire un nuovo modello di assistenza>>.
Dott. Antonio Ferro — Direttore del Dipartimento di Salute Mentale, ASL2
<<All’estero si tende a minimizzare la Legge 180, dicendo che anche in Italia sono state messe in piedi strutture a lunga degenza. A mio avviso invece possiamo essere moderatamente orgogliosi di ciò che è accaduto in Italia.
Se è vero che il primo livello di intervento deve essere nei distretti, dove opera il consultorio, dove parte la presa in carico, a questo livello bisogna avere in mente la situazione.
Nella complessità della nostra disciplina, che è una disciplina di frontiera, noi psichiatri ci vediamo come deboli, fragili, ma l’essere di frontiera tra disciplina medica, sociale, filosofica, è una grande risorsa: devono però esserci le energie e le risorse per fare funzionare tutto. Bisognerebbe pensare a forme di integrazione tra sedi, ad esempio tra la ASL1 e la ASL2, ricerca. Le domande che ci vengono rivolte sono sempre più complesse e noi operatori tendiamo a semplificarle un po’ troppo.
Mi stupisce che nei dipartimenti di neuroscienze non ci sia la psichiatria: questo è un limite culturale
L’immagine del gorilla con l’ombrellino mi riporta ad un mio paziente psicotico grave, che aveva come sogno ricorrente proprio un gorilla con l’ombrellino: lavoriamo spesso con pazienti che sono dei gorilla con l’ombrellino o senza; l’operatore in psichiatria deve saper metabolizzare, creare processi di conoscenza (Bion).
Il tema della psicogeriatria è rimasto un po’ in sordina. Ci sono grosse resistenze di noi psichiatri a farci carico dei problemi degli anziani. Lo psichiatra può portare un punto di vista personale che è comunque fondamentale nella gestione del soggetto anziano, in concerto con geriatri e neurologi.
La politica sanitaria dovrebbe svolgersi per far sì che ci sia un miglioramento psicofisico di tutti.
La generazione dei baby boom si sente abbastanza giovane e non ha intenzione di scommettere sui propri giovani. La politica sanitaria in tema di salute mentale dovrebbe focalizzarsi anche sulle politiche per i giovani, bisogna scommettere sui nostri ragazzi, evitare che sviluppino sofferenze gravi, far sì che abbiano un’apertura nel mondo della vita. Dobbiamo investire energie sulle politiche giovanili, anche in altri termini, non solo di salute mentale>>.
Il tema che Ferro ha affrontato è quello dell’egoismo delle generazioni più anziane: al momento le generazioni stanno guardando poco al futuro per salvaguardare i giovani. Le generazioni mature egoisticamente segnano tutto ciò che riguarda il futuro dei giovani.
Dott. Roberta Papi – Assessore ai Problemi Sociali, Comune di Genova
<<Sono qui in rappresentanza di ANCIFEDERSANITA’. Questo dovrebbe essere il punto di partenza per il reinserimento e la cura dei malati psichiatrici. Bisogna coinvolgere i comuni, che sono l’interfaccia con la sanità, per la presa in carico integrata dei malati psichiatrici, ma anche delle loro famiglie.
Sarà mia cura comunicare al sindaco di Genova di organizzare un incontro che tratti il tema dell’assistenza alle persone fragili. Più la cultura spinge all’individualismo, maggiori saranno i problemi di stigma.
Temi più urgenti con cui aprire questa riflessione congiunta: sarebbe interessante partire da un’analisi congiunta dei nuovi bisogni, con una rete più ampia, recuperando un ruolo più attivo dei medici di medicina generale anche attraverso incontri formativi. Interventi nell’ambito dell’infanzia e della adolescenza, crisi delle genitorialità, genitori che denunciano l’incapacità di gestire questo ruolo. Problema delle sostanze di abuso, anche confrontandosi con i sindacati relativamente all’aumento del consumo di sostanze in ambienti di lavoro. Un’altra urgenza è quella di pensare a nuove politiche abitative, non solo case popolari, ma anche altre politiche abitative, progetti legati all’inclusione sociale, politiche inclusive che facciano della casa e del lavoro due punti fondamentali.
Sicuramente anche il tema della psicogeriatria è importante.
Come gruppo di ANCIFEDERSANITA’ faccio alcune proposte: apertura di un tavolo di confronto tra Ser.T, CSM, assistenti sociali e ospedali per cercare di elaborare nuovi strumenti operativi.
Tutto questo è finalizzato alla grande sfida di migliorare l’integrazione per giungere a piani individualizzati. Lavorando insieme si riesce a fare ognuno il proprio compito in modo integrato, producendo buoni piani di assistenza.
Ma gli strumenti sono insufficienti. Noi possiamo pensare, nell’ambito dell’integrazione, di avere dei finanziamenti? C’è bisogno di sostegno economico per i malati psichiatrici>>.
Dott. Alberto Ferrando — Presidente Federazione Regionale Ordini dei Medici Chirurghi e degli Odontoiatri della Liguria
<<La Regione ha già iniziato un certo confronto per evitare la difesa di piccoli orticelli che non portano a nulla, per parlare di interdisciplinarietà.
Gli Ordini dei Medici sono garanti della qualità delle prestazioni sanitarie nell’interesse del cittadino e possono essere punto di integrazione tra medici e non medici.
Le problematiche di salute ora sono molto legate a fattori psicologici, la medicina è cambiata, la mortalità infantile è diminuita, si è creato un senso di onnipotenza del medico.
La duplicazione di un intervento è uno spreco e crea confusione nel paziente.
La maggior parte delle denunce derivano da una comunicazione inadeguata tra medici, tra medici e pazienti.
Le cause di morte più frequenti sono incidenti, omicidio e suicidio.
Questo rispecchia lo stato di salute mentale di una popolazione.
Bisogna cercare di ragionare in termini di integrazione tra lavoro degli psichiatri e dei medici di famiglia, bisogna esercitare una medicina attiva lavorando molto anche nelle scuole; il bambino maltrattato non si rivolge al medico, bisogna cercarlo a scuola. La neuropsichiatria deve essere al servizio del cittadino.
Una madre che ha appena partorito dovrebbe essere molto più appoggiata e sostenuta: abbiamo il dovere di capire la complessità delle situazioni>>.
Dott. Daniela Giancardi — Ordine degli Assistenti Sociali della Liguria
<<Il nostro Ordine Professionale è pronto per affrontare le sfide del prossimo futuro. In tema di salute mentale e dipendenze la Professione vive in prima persona e intimamente tutte le tematiche trattate nel corso della conferenza>>.
Dott. Piero Cai — Presidente Ordine degli Psicologi della Liguria
<<Gli ordini si sono trovati ad essere rappresentanti amministrativi per la tutela delle utenze.
Gli ordini andrebbero modificati. Gli iscritti agli ordini sostengono che l’ordine dovrebbe garantire lavoro. Bisognerebbe lavorare per favorire un rinnovamento, per fare entrare nelle nostre istituzioni anche persone diverse. Il concetto di salute mentale è molto idealizzato ("stato di completo benessere psicofisico e sociale"). Come si può intervenire se non ci sono dei progetti ben strutturati? L’aspetto multidisciplinare è fondamentale, non bisogna rischiare di chiudersi appoggiando solo una determinata corrente di pensiero.
Il problema della genitorialità è molto attuale, g adolescenti attuali non hanno avuto un sistema di accudimento centrale.
La Liguria ha molte persone anziane, ma bisogna comunque rivolgersi ai giovani, nuovi punti di riferimento>>.
Il Dott. Cai si sofferma poi sul concetto di sofferenza, che è stato un elemento importantissimo di crescita e di immaginazione per tutti i bambini.
Prof.ssa Edvige Veneselli – SINPIA
<<La realtà dell’età evolutiva riguarda un periodo che va da 0 a 18 anni. Le aree principali della neuropsichiatria infantile riguardano la prevenzione e la diagnosi precoce, il progetto terapeutico, nonché la riduzione del rischio di psicopatologia dell’età adulta.
La nostra regione ha una struttura complessa nel polo del Gaslini, dovrebbe essercene almeno una per ASL. La parte ospedaliera ha una risposta nel Gaslini, ma andrebbero considerate anche altre alternative.
La nostra regione dovrebbe prevedere l’esistenza di centri diurni per adolescenti.
Bisognerebbe creare una continuità tra ospedale e territorio, favorendo una migliore utilizzazione delle risorse. Noi ci facciamo carico delle disabilità gravi, delle malattie croniche e acute, lavorando con le famiglie e con gli educatori, figure che in Liguria hanno un ruolo portante e molto significativo.
La nostra regione ha organizzato una tavola rotonda sull’autismo, tema molto aperto e che richiede energia.
Le realtà dell’adolescenza: famiglie da sostenere e adolescenti da seguire, il tutto è possibile grazie a coordinamento, sintesi e decisionalità>>.
Dott. Gualtiero Guerini – SIP
<<Le società medico-scientifiche nascono con l’intento di migliorare la conoscenza. La SIP è organizzata in sezioni regionali. La sezione ligure nel corso dell’ultimo anno ha sviluppato diversi temi, tra cui il ruolo del paziente nel percorso di cura, il ruolo dei familiari e degli operatori, aspetti fondamentali per la ripresa dei pazienti. Sono necessari lavori di integrazione, coinvolgendo familiari, psicologi, neurologi, medici di famiglia, pediatri, assistenti sociali, educatori e tecnici di riabilitazione psichiatrica.
La psichiatria non necessita di nuove leggi, ma di un’amministrazione attenta del sistema e di un’adeguata gestione delle risorse.
I temi come salute mentale e tossicodipendenze e adolescenza sono molto importanti.
Bisogna porre attenzione all’esordio psichiatrico e al trattamento precoce, cominciando a lavorare a partire dal mondo della scuola.
Altro aspetto importante è il rapporto con la medicina generale, che si sta organizzando in medicina di gruppo. Proprio a partire dalla medicina di gruppo dovrebbero nascere gli interventi sui pazienti.
Bisogna costruire percorsi facilitanti l’accesso ai servizi di salute mentale. Il pronto soccorso è la porta di accesso per molti pazienti psichiatrici, in alcuni casi vengono bypassati il medico di medicina generale e la ASL>>.
Dott. Giancarlo Ardissone — FEDERSERD
<<I SERT traggono le loro radici da una legge del 1975, la 685, che prevedeva che in ogni ASL esistesse un centro di medicina e di assistenza sociale CMAS.
La 685 aveva numerosi elementi innovativi, il ricovero del tossicodipendente non veniva più fatto in ospedale psichiatrico ma doveva essere fatto in una struttura ospedaliera.
Nel 1990 è stata approvata la legge 309 che ha creato i SERT, in quell’epoca c’erano problemi emergenti come quello dell’AIDS.
La legge 45 prevede la creazione di dipartimenti, per cui strutture pubbliche e private devono lavorare insieme.
Nei SERT esistono facilitatori che hanno avuto problemi di tossicodipendenze e che intervengono nel progetto.
Nel 1994 sono nati questi servizi in modo spontaneo, tutto questo ha fatto sì che si sia creata una cultura di base adeguata.
Nell’imperiese è garantita una maggiore adeguatezza alle nuove esigenze. E’ opportuna la creazione di un distretto per trattare tutte quelle problematiche di confine che non potrebbero essere trattate dalla specializzazione pura.
Le articolazioni sono state molto utili a superare le barriere>>.
Dott. Pierclaudio Brasesco – Società dei Medici di Medicina Generale
<<Sono circa 1500 i medici di medicina generale in Liguria.
Sarebbe opportuno aprire un tavolo tecnico regionale per capire esigenze e difficoltà psichiatriche anche dal punto di vista della medicina generale.
Tra le aree prevalenti di interesse clinico della medicina generale vi sono l’area cadiovascolare-metabolica, l’area oncologica e delle cure palliative, l’area preventiva, ma anche l’area psichiatrica. Sono molti i pazienti che si presentano con problemi che vanno dall’insonnia agli attacchi di panico alla depressione e va sottolineato che la maggior parte di questi pazienti sono anziani. E’ necessaria una formazione in campo psichiatrico per il medico di medicina generale.
Nell’area genovese c’è un’esperienza importante, tutti i medici di medicina generale sanno dove è un centro di salute mentale, inoltre c’è stata la possibilità di usufruire di un consulente psichiatrico negli ambulatori di medicina generale.
Il problema dei pazienti con demenza è un altro aspetto che andrebbe affrontato.
C’è stata una piccola esperienza con il paziente psicotico che non si vede quasi mai in ambulatorio e la cui salute è misconosciuta.
Anche i disturbi del comportamento alimentare sono emergenti e richiedono esperienza specifica per essere affrontati e riconosciuti>>.
Antonio Drommi — Associazioni familiari
<<Nella celebrazione del trentennale dell’approvazione della Legge 180 vorrei rispondere a una domanda che mi è stata posta anni fa: "Fuori dal manicomio come va?".
Prima di essere presidente dell’Associazione Familiari sono genitore di un ragazzo che all’età di undici anni è stato mandato al manicomio di Cogoleto in un padiglione specializzato per bambini: uno dei gironi peggiori che si possa immaginare leggendo la divina commedia. La segregazione era un metodo di cura, l’allontanamento dal paziente era parte della cura.
Il tema della cura della malattia mentale nell’infanzia e nella conoscenza è molto importante, dico questo proprio per l’esperienza di mio figlio; se ci fosse stata una maggior attenzione probabilmente mio figlio non avrebbe patito così tanto. Le strutture che abbiamo ora a disposizione sono scarse, ora c’è la possibilità di utilizzare appartamenti per pazienti psichiatrici, è in via di costruzione una struttura riabilitativa attrezzata per le persone in via di dimissione dalle comunità, è stata costruita anche un’officina per avviare i pazienti in un futuro mondo di lavoro una volta dimessi e riammessi nella vita di tutti i giorni.
Quando sono stati chiusi i manicomi è cominciata una politica di vendita delle strutture dell’ex manicomio, una volta cambiata la giunta non si è più fatto nulla.
Le comunità che sono abitate da persone che sono uscite dal manicomio dopo 40 anni dovrebbero essere controllate, i pazienti dovrebbero essere accompagnati da educatori riabilitatori. Sarebbero necessari infermieri professionali con maggior esperienza nel campo, in modo tale da evitare l’allontanamento dei pazienti gravi dalla comunità.
A Cogoleto c’erano infermieri abbastanza ribelli, che facevano gli infermieri e i contadini al contempo.
Ricordo una volta che mi recai nel reparto donne del manicomio di Cogoleto, trovai cinque donne nella sala da pranzo nude in piedi che aspettavano che venisse loro cambiato il pannolone; il caposala, che avrebbe dovuto controllare lo svolgimento in regola del lavoro era chiuso a chiave nella sua stanza.
Bisogna risolvere questi problemi urgenti nel bene dei malati, dei familiari e della società>>.
Alessandro Carletti — Associazioni utenti
Alessandro Carletti è presidente dell’associazione ONLUS "Meglio insieme". Si tratta di un’associazione di utenti, familiari e volontari che operano al fine di raggiungere il miglioramento dello stato di salute in senso più ampio.
<<La nostra nuova sede sociale, in via di completamento, diventerà anche uno spazio espositivo per i manufatti prodotti dai soci ed è aperta alle attività di teatro e scuola di ballo ed anche a nuove proposte di incontro>>
Paolo Merello – Coordinamento Regionale Enti Ausiliari delle Tossicodipendenze
<<La tossicodipendenza lavora partendo dalla centralità del paziente.
Le droghe sono sempre le stesse, ma è cambiata la modalità di assunzione, non c’è più tanto abuso di eroina in forma iniettata, frequentemente c’è poliabuso e frequentemente doppia diagnosi.
Sono state aperte case per tossicodipendenti e per malati di AIDS che, come tutti sappiamo, non sono solo tossicodipendenti. Lavoriamo in collaborazione con i centri di salute mentale.
Riteniamo fondamentale la collaborazione interdipartimentale, con i centri di salute mentale e con la neuropsichiatria infantile: questo è chiesto dall’utenza che necessita di un aiuto più consistente che il servizio per le tossicodipendenze da solo non può fornire. Portiamo avanti un grande lavoro di prevenzione.
La specifica dell’intervento sulle tossicodipendenze va mantenuta, non si fa solo lavoro nelle comunità di recupero, bisogna anche pensare a lavori, con integrazione nella società.
Andrebbe definito il budget disponibile.
Sarebbe importante avere un interlocutore unico nei SERT. Come dipartimento delle dipendenze abbiamo una componente extra-aziendale che crea anche un valore aggiunto.
Sarebbe auspicabile giungere alla collaborazione tra dipartimento delle tossicodipendenze e della salute mentale, prendendo ciò che c’è di positivo in ognuno dei dipartimenti. La componente extra-aziendale o privato sociale sarebbe da portare anche nella salute mentale>>.
Antonino Schifano – FENASCOP
<<Partiamo da un concetto fondamentale: l’obiettivo è fornire un servizio più adeguato al cittadino, una migliore salute, anche mentale.
Parlando di sanità pubblica e privata si parla in primis della salute del cittadino.
Il servizio sanitario pubblico, seppur con divari tra le regioni, è migliorato negli anni, grazie anche ai contributi forniti dal privato.
Il tema dell’accreditamento è stato importato dai paesi anglosassoni per favorire una migliore salute, deve esserci un continuo controllo della qualità fornita dai soggetti erogatori. Bisogna introdurre elementi di concorrenza per migliorare la salute dei cittadini e la loro libertà di scelta.
A distanza di 30 anni è indispensabile fare un bilancio su ciò che è accaduto in questi anni>>.
Calogero De Lucia — Segretario Regionale CISL
<<La domanda che sottende un disagio va capita. Questo metodo è stato utilizzato anche nel periodo 180, l’obiettivo era quello di ridisegnare la rete dei servizi della salute mentale. Oggi le criticità, le priorità che debbono destare l’attenzione della pubblica opinione sono le modalità con cui affrontare la diversificazione dei bisogni e le sue complessità, come il disagio minorile e la psicogeriatria; bisogna pensare ad una formazione più adeguata alle situazioni. I servizi psichiatrici devono avere una valenza, un’autorità molto forte. Altro tema è quello della riorganizzazione del territorio: il servizio dovrebbe garantire un’assistenza territoriale, occuparsi anche della prevenzione e della salute mentale. Altro tema è il problema dell’accreditamento delle strutture semi-residenziali e residenziali, di come vengono riclassificate le strutture che devono rispondere a questi bisogni.
In alcuni settori stanno emergendo esigenze legate alla residenzialità psichiatrica.
Il tema del piano i rientro della regione Liguria in tema di rilancio ha determinato una disattenzione per quel che riguarda i problemi del territorio, le cure primarie, la prevenzione, la sicurezza sui posti di lavoro, la sicurezza sulla salute mentale>>.
Paola Magioncalda, Andrea Presta, Linda Vassallo
![]()







0 commenti